Het doel van dit draaiboek is professionals handvatten geven op het gebied van partnermanagement (het inlichten, testen en behandelen van sekspartners) na een soa-diagnose. Het draaiboek kan gebruikt worden in de Centra Seksuele Gezondheid (CSG's) van de GGD (Gemeentelijke gezondheidsdienst)’en en in elke andere professionele omgeving waar partnermanagement plaatsvindt. We spreken in dit draaiboek over partnermanagement, omdat het totale proces van het inlichten, testen en behandelen van een indexcliënt met een soa en zijn of haar sekspartner(s) aan de orde komt.
Bij het tot stand komen van dit draaiboek zijn we enorm geholpen door de vele professionals uit de GGD-praktijk. Zij gaven via de vakgroep Seksuele gezondheid van de beroepsvereniging Verpleegkundigen & Verzorgenden Nederland (V&VN) en de Werkgroep Artsen Seksuele gezondheid en Soa (WASS) van de Nederlandse Vereniging voor Infectieziektebestrijding (NVIB) feedback en input op concepten. We bedanken hen hiervoor en staan voortdurend open voor suggesties en aanpassingswensen op dit draaiboek. Het is immers een hulpmiddel voor de praktijk om sterk(er) te staan in de soa-bestrijding.
Vastgesteld LOI-SG (Landelijk Overleg Infectieziektebestrijding-Seksuele Gezondheid): 23 januari 2024. Publicatie: 9 februari 2024.
Wijzigingen
- 3 februari 2026: In de tabel Partnermanagement per soa (in paragraaf 3.2) is bij LGV (Lymphogranuloma venereum) de zin over het genitaal doortesten op LGV verwijderd. Genitaal doortesten kan op indicatie. Deze indicatie is aan de arts en wordt niet verder omschreven.
- 16 januari 2026: De WASS (Werkgroep Artsen Sense en Soa) heeft vastgesteld dat bij een Trichomonas vaginalis-infectie alleen nog maar de huidige sekspartners ingelicht dienen te worden. Dit nieuwe beleid is aangepast in de tabel Partnermanagement per soa (rij Trichomoniasis). Het LOI-SG heeft deze wijziging op 13 januari 2026 geaccordeerd.
- Wijziging 26 augustus 2024: In de tabel Partnermanagement per soa is bij chlamydia in de kolom 'Partnernotificatie en nazorg' alleen het beleid bij een symptomatische index vermeld, conform het nieuwe testbeleid.
- Wijziging 22 februari 2024: De informatie over chlamydiasis in de tabel Partnermanagement per soa bleek niet in overeenstemming met (het laatste concept van) de Multidisciplinaire richtlijn soa. Dit is aangepast. Evenzo is in tabel 4 de partnernotificatie bij syndromen o.b.v. chlamydia aangepast.
Herziening 2024
Het draaiboek is herzien in 2023-2024 door Soa Aids Nederland in opdracht van de LCI (Landelijke Coördinatie Infectieziektebestrijding). Auteurs: Keziah Keizer (aios maatschappij + gezondheid infectieziektebestrijding Soa Aids Nederland) & Hannelore Götz (arts maatschappij + gezondheid, GGD (Gemeentelijke gezondheidsdienst) Rotterdam-Rijnmond). Concept gepubliceerd: oktober 2023. Vastgesteld LOI-SG: 23 januari 2024. Definitieve versie gepubliceerd: 9 februari 2024.
1. Inleiding
De verspreiding van soa’s kan worden voorkomen door sekspartners van mensen met een soa in te lichten, hen tijdig te testen en te behandelen, én – in geval van een soa – hun sekspartners ook weer in te lichten, te testen en te behandelen. Dit heet partnermanagement. Partnermanagement is een kerntaak van de publieke seksuele gezondheidszorg en daarmee van alle artsen, verpleegkundigen en verpleegkundig specialisten die werken binnen deze zorg.
Op individueel niveau is het doel van partnermanagement om actief soa-gevallen op te sporen, de duur van infectie te verkorten en herinfecties te voorkomen. Op populatieniveau is het doel van partnermanagement het onderbreken van transmissie. Door de gemiddelde duur van de infectie in de populatie te verkorten, wordt in theorie de prevalentie van de soa lager, en daarmee ook de kans op complicaties kleiner. Daarnaast vergroot partnermanagement het inzicht in seksuele netwerken en de verspreiding van soa’s.
Professionals kunnen barrières ervaren bij het uitvoeren van partnermanagement. De primaire focus ligt bij een goede behandeling van de indexcliënt, waardoor het collectieve belang wat ondergesneeuwd kan raken. In dit draaiboek komen beide aspecten aan bod. Alle tools en mogelijkheden om indexcliënten efficiënt te ondersteunen bij het inlichten van sekspartners worden besproken. Ook het behandelen en monitoren van de indexcliënt en de ingelichte sekspartners zullen aan bod komen.
Terminologie
- Arts: waar in dit draaiboek ‘arts’ staat, kan ook verpleegkundig specialist gelezen worden.
- Huidige sekspartner: ook wel ‘vaste’ partner genoemd. Sekspartner met wie ook na de behandeling seksueel contact zal plaatsvinden.
- Incubatieperiode: periode tussen seksueel contact waarbij infectie plaatsvond en start van de klachten.
- Indexcliënt: de persoon bij wie recentelijk een soa is vastgesteld en die mogelijk diens sekspartner(s) geïnfecteerd heeft.
- Meldingsplicht: wettelijke plicht om de infectie te melden bij de gemeentelijke gezondheidsdienst (GGD).
- Partnernotificatie: een onderdeel van partnermanagement, namelijk het proces om tot het informeren/inlichten van de sekspartners te komen.
- Professionals: ook wel zorgverleners genoemd. Dit draaiboek richt zich op GGD (Gemeentelijke gezondheidsdienst)-professionals, zoals verpleegkundigen seksuele gezondheid, verpleegkundig specialisten en artsen. Ook andere zorgverleners, zoals huisartsen en specialisten, kunnen gebruik maken van dit draaiboek.
- Soa: een seksueel overdraagbare aandoening, inclusief hiv.
- Windowfase: periode tussen seksueel contact en het moment waarop de test de infectie kan aantonen.
Definitie partnermanagement
Partnermanagement omvat het totale proces van het inlichten, testen en behandelen van een indexcliënt met een soa en diens sekspartner(s). Het doel van partnermanagement is de transmissie van soa’s te onderbreken en uiteindelijk complicaties te voorkomen door actief potentiële infecties op te sporen.
Het informeren en benaderen van een netwerk waarin verspreiding van een soa plaatsvindt, valt strikt gezien niet onder partnermanagement, maar is er wel onlosmakelijk mee verbonden en wordt ook besproken in dit draaiboek. De informatie die bij partnermanagement verkregen wordt, is essentieel om deze netwerken in het oog te krijgen. Het registeren van deze informatie en het beoordelen ervan behoort tot de taken van de publieke seksuele gezondheidszorg.
Notificatieperiode
De notificatieperiode is per soa en per syndroom verschillend. Voor het bepalen van de notificatieperiode is voor indexcliënten met klachten (symptomatisch) rekening gehouden met de incubatieperiode van de soa. Bij symptomatische indexcliënten kan namelijk ingeschat worden wanneer de indexcliënt mogelijk geïnfecteerd is en hoe lang de indexcliënt al infectieus is. Aangezien asymptomatische indexcliënten geen klachten hebben, is het bij hen lastiger om dit in te schatten. Voor indexcliënten zonder klachten wordt de notificatieperiode daarom bepaald door de mogelijke duur (of gemiddelde duur) van de infectie.
Sekspartners toegelicht
Alle sekspartners met wie de indexcliënt (zowel met als zonder condoom) seksueel contact (oraal, genitaal, anaal) had in de notificatieperiode horen ingelicht te worden. Tot deze personen horen degenen die mogelijk de indexcliënt geïnfecteerd hebben en degenen die de indexcliënt zelf mogelijk geïnfecteerd heeft. Dit draagt bij aan het actief opsporen van soa’s vanwege de volgende redenen:
- Het benaderen van alle sekspartners is een kans voor hen om zich ook op soa’s te laten testen. Doordat veel mensen die geïnfecteerd zijn geen symptomen hebben, zoeken ze vaak niet uit zichzelf medische hulp, terwijl dat bij de meeste soa’s wel belangrijk is (Op de Coul, 2012; Van Opstal, 2018).
- Personen die seks hebben in een netwerk waarin veel soa’s voorkomen, lopen meer risico op het krijgen van een soa (ook los van een mogelijk sekscontact met de indexcliënt). Het inlichten en motiveren tot testen op soa’s is bij deze groep nuttig vanuit het oogpunt van soa-bestrijding.
- Vooral bij hiv is vroege opsporing belangrijk, omdat mensen die niet weten dat ze geïnfecteerd zijn met hiv een grote rol spelen in de verdere verspreiding van hiv (Bezemer, 2010; Prins, 2023).
In de praktijk wordt, in het bijzonder bij hiv, door professionals en indexcliënten weleens een tegenstrijdigheid ervaren tussen een algemene ‘vrij veilig’ voorlichtingsboodschap én het advies om alle sekspartners in te lichten met wie de indexcliënt (zowel met, als zonder condoom) seksueel contact had. We weten dat adviezen over veilige seks niet altijd volledig worden nageleefd. Bij partnermanagement streven we ernaar om alle personen die mogelijk een soa hebben te testen en te behandelen. Je kunt in dit soort gevallen de indexcliënt wel uitleggen dat seks met condoom een heel klein risico geeft op het krijgen van een soa, maar dat het toch nodig is die sekspartners ook in te lichten. Condooms beschermen niet 100% (Del Romero, 2010; LeMessurier, 2018). Bovendien blijkt soms dat indexcliënten bij nader inzien toch ook seks zonder condoom gehad hebben. Hierbij speelt herinnering een rol, maar ook de perceptie van het eigen gedrag en het ‘sociaal wenselijk’ antwoorden.
Partnermanagement per soa en syndroom
Partnermanagement is een gedeelde verantwoordelijkheid van de zorgverleners op het Centrum Seksuele Gezondheid en de indexcliënt. Ingelichte sekspartners worden altijd getest. Het is belangrijk om in het achterhoofd te houden dat een infectie gemist kan worden als een test te snel na blootstelling afgenomen wordt. De windowfase bij soa’s varieert afhankelijk van de ziekteverwekker, gastheer en diagnostische factoren. Bij voorkeur wordt de testuitslag van ingelichte sekspartners afgewacht alvorens ze te behandelen om onnodig gebruik van antibiotica te voorkomen. Het wel of niet voorschrijven van medicatie voor (mee)behandeling is de verantwoordelijkheid van de arts. Het raadplegen van de arts over (mee)behandeling kan telefonisch, tenzij het stellen van een diagnose door het uitvoeren van lichamelijk onderzoek geïndiceerd is.
Hoofdstuk 3 gaat verder in op het beleid bij ingelichte sekspartners. In dat hoofdstuk zijn tevens de tabellen Partnermanagement per soa en Partnermanagement per syndroom te vinden met essentiële informatie over de advisering aan de indexcliënt na behandeling en de indicatie voor het meebehandelen van sekspartners.
Internationaal kader van partnermanagement
Internationaal wordt bij partnermanagement een vorm van partnertherapie geïnitieerd door de patiënt (PIPT: patient-initiated partner therapy) veel gebruikt. Een voorbeeld hiervan is expedited partner therapy (EPT). Bij EPT wordt zonder contact te hebben gehad met de sekspartner medicatie of een recept meegegeven voor die sekspartner aan de indexcliënt (Golden, 2007; Shiely, 2010). In Nederland mag medicatie niet voorgeschreven of meegegeven worden zonder contact te hebben gehad met degene voor wie het bedoeld is. Ditzelfde geldt in Engeland, waar accelerated partner therapy (APT) ontwikkeld is (Estcourt, 2012). Bij APT kunnen sekspartners na een (telefonisch) consult medicatie en een testset krijgen via de indexcliënt.
Het meegeven van testsets voor de sekspartner aan de indexcliënt zou partnermanagement kunnen verbeteren (Estcourt/Stirrup, 2022). Volgens een systematische review zorgen EPT en APT voor een verlaging van de herinfectiekans met 30% (Althaus, 2014). Ook additionele counseling vergeleken met simpele referral verlaagde de herinfectiekans (Althaus, 2014; Ward, 2014). Aan de andere kant laat onderzoek naar het inzetten van PIPT bij chlamydia in Nederland zien dat dit zou leiden tot het missen van andere soa’s (voornamelijk gonorroe) en overbehandeling met antibiotica (Van Aar, 2018; Götz, 2018). Juridisch zijn er in Nederland ook belemmeringen voor het inzetten van PIPT. Persoonlijk contact tussen de arts en degene aan wie de arts voorschrijft is vereist volgens de Wet op de Geneeskundige Behandelingsovereenkomst (WGBO). Bovendien dient de arts de actuele medicatiegeschiedenis te controleren alvorens nieuwe medicatie voor te schrijven (Götz, 2018). Aangezien we in Nederland een terughoudend test- en notificatiebeleid voor chlamydia invoeren, en omdat PIPT niet kan bij intramusculaire behandeling van gonorroe, is implementatie hiervan achterhaald.
Samenvatting hoofdstuk 1
Partnermanagement omvat het totale proces van het inlichten, testen en behandelen van een indexcliënt met een soa en diens sekspartner(s).
Bij partnermanagement wordt er actief gezocht naar potentiële infecties. Alle sekspartners met wie de indexcliënt (zowel met als zonder condoom) seks heeft gehad in de notificatieperiode moeten ingelicht worden.
De notificatieperiode is afhankelijk van de soa en of er klachten zijn.
2. Het consult
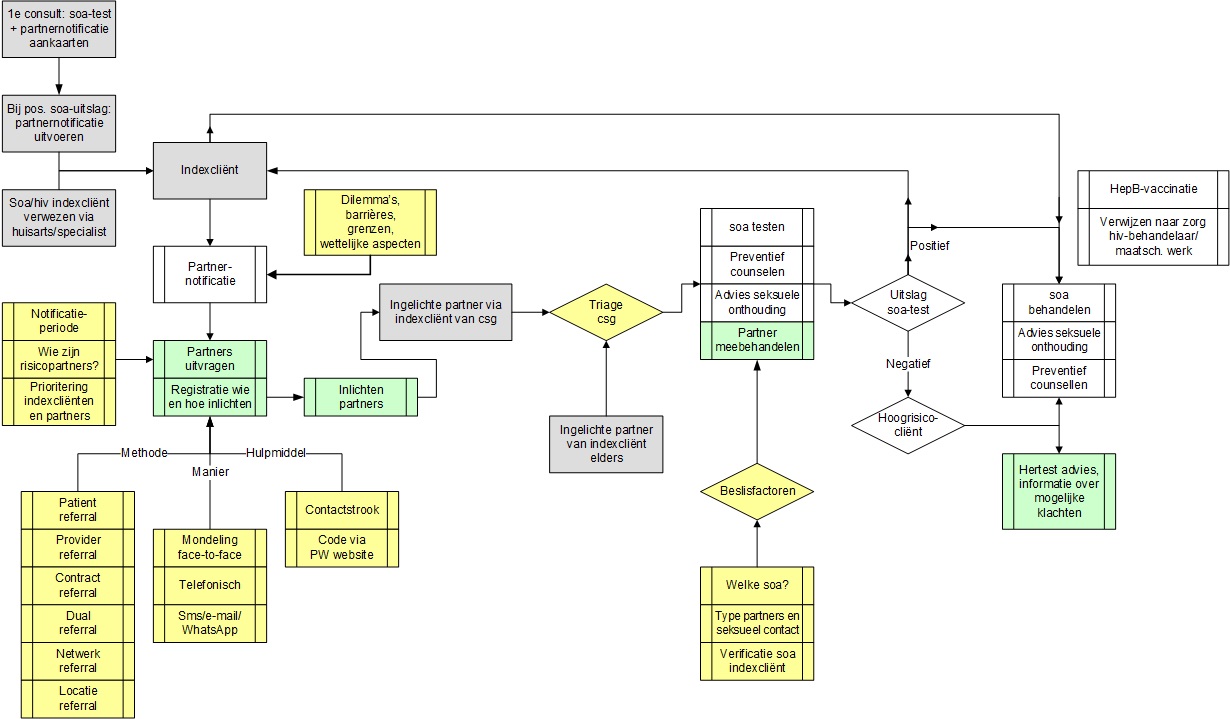
Partnermanagement begint soms al bij het eerste soa-consult. Tijdens het eerste consult zal partnernotificatie benoemd moeten worden als er syndromaal (blind) behandeld wordt. In sommige gevallen ervaart de indexcliënt geen symptomen meer na behandeling en is daarom ook niet altijd geneigd contact op te nemen voor de uitslag en partnernotificatie. Partnernotificatie wordt altijd een onderdeel van het (behandel)consult als een soa vastgesteld is of behandeld wordt op basis van een syndroom. Alleen dan kan partnernotificatie gericht uitgevoerd worden.
Totdat de soa-uitslag bekend is, is het van belang dat indexcliënten gemotiveerd worden tot seksuele onthouding, conform de tabellen Partnermanagement per soa en Partnermanagement per syndroom in hoofdstuk 3. Om de indexcliënt te ondersteunen wordt gebruik gemaakt van motiverende gespreksvoering. Het is belangrijk om een samenwerkingsrelatie aan te gaan met de indexcliënt. Dit draagt bij aan gedragsverandering en vergroot de bereidheid van de indexcliënt om sekspartners in te lichten over een soa.
Een consult waarin partnernotificatie besproken wordt, bestaat uit drie onderdelen: partnernotificatie agenderen, exploreren van sekspartners, plan van aanpak. In dit hoofdstuk worden deze drie onderdelen besproken.
2.1 Partnernotificatie agenderen
Partnernotificatie agenderen is het eerste onderdeel van het consult waarin partnernotificatie besproken wordt. Tijdens een consult is er beperkte tijd. Het helpt om deze tijd duidelijk voor ogen te hebben en dit te communiceren aan de indexcliënt (Op De Coul, 2013). Het doel van agenderen is om partnernotificatie tot een gezamenlijke prioriteit van de professional en de indexcliënt te maken. Het is belangrijk dat de indexcliënt zich een actieve deelnemer voelt van het gesprek. De professional stelt daarom samen met de indexcliënt de gespreksagenda op. Door de onderwerpen samen met de indexcliënt te prioriteren, zorg je ervoor dat er overeenstemming is over het doel van het gesprek en er niet te veel onderwerpen op de gespreksagenda komen. Dit kun je bijvoorbeeld doen door de volgende zinnen te gebruiken:
- ‘We hebben vandaag 20 minuten om je behandeling en het inlichten van sekspartners te bespreken. Jij hebt vijf onderwerpen die je wilt bespreken. Welke twee zijn voor jou het meest belangrijk om vandaag te bespreken?’
- ‘Je hebt een aantal vragen over anticonceptie. We hebben nog maar 10 minuten waarin we het inlichten van sekspartners moeten bespreken. Ik stel voor dat je een afspraak maakt voor volgende week, zodat we meer ruimte hebben om op je vragen over anticonceptie in te kunnen gaan.’
Voor het opstellen van de gespreksagenda kan het agendaformulier gebruikt worden als hulpmiddel voor zowel de professional, als de indexcliënt (Spijker, 2013). Het agendaformulier kan helpen om structuur aan te brengen in het consult als meerdere thema’s besproken worden. Een nadere uitleg over het gebruik van het agendaformulier en een voorbeeld ervan is te vinden in bijlage 1.
Toestemming vragen
Vraag voor iedere stap van de opgestelde gespreksagenda toestemming van de indexcliënt. Leg ook kort uit waarom bepaalde onderwerpen besproken worden. Hierdoor wordt miscommunicatie in het proces voorkomen, krijgt de indexcliënt de gelegenheid zich te committeren aan het proces en kunnen indexcliënt en professional teruggrijpen op een gemaakte afspraak.
Hoe vraag je toestemming?
Een professional vraagt om toestemming door bijvoorbeeld te beginnen met de volgende zinnen:
- ‘Zullen we samen de onderwerpen voor dit gesprek vaststellen?’
- ‘Het is belangrijk om sekspartners in te lichten. Is het goed om verder te praten over je contacten van de afgelopen periode?’
Wat als een indexcliënt geen toestemming geeft?
Een indexcliënt kan ook met ‘nee’ antwoorden. Het inlichten van sekspartners is op vrijwillige basis. Als professional heb je wel een maximale inspanningsverplichting. Het is belangrijk om te weten waarom de indexcliënt de sekspartner(s) niet wil inlichten. Om hier achter te komen, kun je de motivatie van de indexcliënt onderzoeken door open vragen te stellen en reflecties te geven. Daarnaast kun je uitleg geven over de gevolgen van het niet inlichten van de sekspartner(s). Dit ondersteunt indexcliënten in het keuzeproces om sekspartners in te lichten.
2.2 Systematisch exploreren van sekspartners
Het systematisch exploreren van sekspartners is het tweede onderdeel van het consult waarin partnernotificatie besproken wordt. Het doel van het systematisch exploreren van sekspartners is om duidelijk te krijgen wélke sekspartners ingelicht moeten worden. Ongeacht of de indexcliënt aangeeft slechts enkele sekspartners te hebben of sekspartners al heeft ingelicht, is het belangrijk om systematisch te werk te gaan (Van Aar, 2012).
Bij het systematisch exploreren van sekspartners komen de volgende stappen opeenvolgend aan bod:
- het inventariseren van alle sekspartners;
- het prioriteren van sekspartners;
- het vaststellen van sekspartners die ingelicht kunnen worden.
Stap 1: inventariseren van alle sekspartners
Met kennis over de notificatieperiode (zie de tabellen Partnermanagement per soa en Partnermanagement per syndroom in hoofdstuk 3) is het inventariseren van sekspartners de eerste stap in het systematisch exploreren van sekspartners. Het uitvragen van sekspartners gaat als volgt:
- Leg aan de indexcliënt uit waarom het belangrijk is om alle sekspartners in kaart te brengen.
- Bepaal voor elke soa die een indexcliënt heeft tot hoever terug in de tijd je naar sekspartners gaat vragen en leg dit ook uit. Gebruik hiervoor de tabellen Partnermanagement per soa en Partnermanagement per syndroom in hoofdstuk 3.
- Vraag toestemming aan de indexcliënt om de sekspartners uit te vragen.
- Vraag de indexcliënt zoveel sekspartners als mogelijk te benoemen. Een eerste manier om dit te doen is met vrije associatie. De indexcliënt vertelt welke sekspartners er bij hen opkomen. Een tweede manier om sekspartners te inventariseren is met behulp van een locatielijst. Dit wordt gebruikt bij seks buiten de eigen woning of de woning van de huidige sekspartner of als de indexcliënt twijfelt of alle sekspartners zijn genoemd. Het doel van de locatielijst is om de indexcliënt op gestructureerde wijze sekspartners te laten herinneren door het noemen van locaties (Brewer, 2001; Brewer, 2005). Zie bijlage 2 voor de uitvoering van vrije associatie en bijlage 3 voor de locatielijst.
- Vraag altijd opnieuw naar alle sekspartners. Begin met de meest recente. Doe dit ook wanneer in de eerder afgenomen anamnese een bepaald aantal is genoemd. De betrouwbaarheid van de anamnese wordt daarmee groter.
- Registreer nieuwe gegevens in het dossier.
Stap 2: prioriteren van sekspartners
Zie tabel Prioritering partnernotificatie op basis van transmissierisico’s en tabel Prioritering partnernotificatie per soa.
Het prioriteren van sekspartners kan helpen bij het tijdig en op de juiste manier inlichten van sekspartners. Bij een hoge prioritering zal meer tijd gestoken worden in de partnernotificatie en kan de methode van inlichten anders zijn dan bij een lage prioritering.
De prioritering is afhankelijk van:
- de ernst van de soa (voorbeeld: hiv heeft vanwege de ernst van de infectie een hogere prioriteit dan gonorroe);
- het transmissierisico (voorbeeld: bij een indexcliënt met een groot seksueel netwerk is er meer kans op verspreiding van de soa);
- type sekspartner (voorbeeld: een huidige sekspartner heeft een hoog risico om geïnfecteerd te zijn en kan opnieuw de indexcliënt infecteren (Mimiaga, 2009));
- de ernst van mogelijke gevolgen voor de sekspartner (voorbeeld: een zwangere vrouw die geïnfecteerd is, kan de soa overdragen aan haar ongeboren kind. Dit kan ernstige gevolgen hebben voor de zwangere vrouw en het kind).
Om sekspartners van de indexcliënt te prioriteren, ga je als volgt te werk:
- Leg de indexcliënt uit dat je graag meer informatie over de sekspartners wilt hebben om te kunnen prioriteren bij het inlichten.
- Vraag per sekspartner of de indexcliënt vaginale, orale of anale seks (inclusief rimmen) heeft gehad en of er gebruik is gemaakt van seksspeeltjes.
- Stel vragen aan de indexcliënt om hen de seksuele contacten te helpen herinneren. Bijvoorbeeld: ‘Hoe zeker weet je wat er gebeurd is?’, ‘Is er bij nader inzien toch ook seks zonder condoom geweest?’
- Vraag in geval van hiv of de indexcliënt de afgelopen 72 uur seks heeft gehad. Indien dit zo is, raadpleeg de richtlijn Seksaccidenten.
- Vraag aan de indexcliënt of er ook zwangere sekspartners zijn of sekspartners die binnen de notificatieperiode bevallen zijn van een kind.
- Maak een prioritering van sekspartners gebaseerd op de bevindingen met behulp van de tabel Prioritering partnernotificatie op basis van transmissierisico’s en de tabel Prioritering partnernotificatie per soa.
- Registreer de bevindingen in het dossier.
Om de juiste prioritering te maken verdient het aanbeveling voor de 1e en/of 2e lijn om de GGD (Gemeentelijke gezondheidsdienst) in te schakelen bij alle indexcliënten met een ernstige soa, te weten (acute) hiv, syfilis, LGV (Lymphogranuloma venereum), hepatitis B en hepatitis C. Afhankelijk van de infectie zal een verpleegkundige seksuele gezondheid (hiv, syfilis en LGV) of een verpleegkundige infectieziektebestrijding (in het geval van meldingsplichtige soa’s, zoals hepatitis) ondersteuning kunnen bieden.
Prioritering partnernotificatie op basis van transmissierisico’s
| Risico (op soa) | Indexcliënt | Reden prioritering | Prioriteit sekspartners inlichten |
|---|---|---|---|
| Consequenties voor zwangerschap en ongeboren vrucht |
| Risico zwangerschap en foetus |
|
| Hoog risico op verspreiding soa |
| Groot seksueel netwerk: veel kansen op overdracht | Sekspartners met (groot) seksueel netwerk (bekend of vermoed) |
| Epidemiologie / surveillancedata: risicogroepen en risicogebieden | Indexcliënt uit groep met hoge soa-incidentie in specifieke regio’s. |
NB Ook bij relatief laagrisicogedrag kan kans op transmissie veel groter zijn in bepaalde (sub)populaties (in Nederland bijv. Surinaams / Antilliaans) (Matser, 2013) | Sekspartner(s) uit groepen met een hoge incidentie (bijv. MSM (mannen die seks hebben met mannen)) of uit een gebied waar (bepaalde) soa’s meer voorkomen |
| Individueel gezondheidsrisico indexcliënt | Indexcliënt met eerdere soa of herinfectie zelfde soa | Risico op nieuwe herinfectie | Huidige sekspartner(s) |
Prioritering partnernotificatie per soa
| Soa | Indexcliënt | Reden prioritering | Prioriteit sekspartners inlichten / op consult |
|---|---|---|---|
| Hiv onbepaalde duur | Indexcliënt met een nieuwe hiv-infectie van onbepaalde duur | Ernstige complicaties | Alle sekspartners |
| Recente hiv |
|
|
|
| Syfilis | Klachten van of bij lichamelijk onderzoek aanwijzingen op deze infectie |
|
|
| LGV (Lymphogranuloma venereum) | Alle sekspartners prioriteren voor inlichten | Ernstige soa met grotere kans op overdracht hiv en andere soa | NB. Een aanvankelijk banale chlamydia-infectie kan na typering alsnog een LGV zijn, waardoor partnernotificatie opnieuw besproken dient te worden met de indexcliënt. |
| Hepatitis C | Alle infectieuze hepatitis C; recente infecties urgent met mogelijk recente transmissie | Ernstige soa met goede behandelopties die overdraagbaarheid snel reduceert | Alle sekspartners |
| Gonorroe |
|
| |
| Chlamydia |
|
| |
| Co-infecties soa | Indexcliënt met meerdere soa’s | Verspreiding van meerdere soa’s |
Stap 3: vaststellen van sekspartners die ingelicht kunnen worden
Deze laatste stap in het proces van het systematisch exploreren van sekspartners is het vaststellen van sekspartners die ingelicht kunnen worden. Dit zijn alle sekspartners die bereikbaar zijn én waarmee de indexcliënt toestemt om hen in te (laten) lichten.
Het vaststellen van sekspartners die ingelicht kunnen worden gaat als volgt.
- Leg aan de indexcliënt uit dat je samen met hen wil vaststellen welke sekspartners bereikbaar én benaderbaar zijn. Vraag of de indexcliënt hiermee toestemt.
- Als de indexcliënt bij voorbaat al aangeeft bepaalde sekspartners niet te willen inlichten, geef dan aan dat je hier later op terug zal komen of maak gebruik van open vragen en reflecties. Stel een open vraag, zoals: ‘Stel je eens voor dat iemand jou niet inlicht over een soa, waardoor jij je niet kunt laten testen en behandelen. Hoe zou dat voor je zijn?’ Of geef een reflectie, zoals: ‘Je ziet er tegenop om deze sekspartner in te lichten.’
- Leg aan de indexcliënt uit dat er verschillende manieren zijn om sekspartners te bereiken én dat dit ook geheel anoniem mag en kan. Paragraaf 2.3 gaat verder in op de verschillende manieren om sekspartners in te lichten.
- Stel voor om eerst met elkaar de contactgegevens per sekspartner vast te stellen.
- Vraag door als de indexcliënt aangeeft geen contactgegevens te hebben. Denk ook out of the box, bijvoorbeeld aan onlinedatingprofielen, waarop een sekspartner eventueel benaderd kan worden.
- Neem de lijst samen met de indexcliënt door en check bij de indexcliënt of de gegevens voor bereikbaarheid juist zijn.
- Stel samen met de cliënt de lijst met contactgegevens van de sekspartners vast. Omwille van privacyredenen mogen deze contactgegevens van sekspartners niet in het dossier van de indexcliënt gezet worden.
- Registreer je bevindingen in het dossier.
Sekspartner is al ingelicht door de indexcliënt
Het komt regelmatig voor dat de indexcliënt aangeeft de sekspartners al te hebben ingelicht, zodra de professional partnernotificatie wil agenderen. Om een goed beeld te krijgen of de juiste sekspartners voor de juiste soa zijn ingelicht, gaat de professional als volgt te werk:
- Vraag aan de indexcliënt welke sekspartners zijn ingelicht en over welke soa de sekspartners zijn ingelicht.
- Vraag aan de indexcliënt wat er goed ging en wat er minder goed ging in het inlichten. Ondersteun de indexcliënt door het geven van informatie en beantwoord zo nodig vragen die de cliënt heeft.
- Vraag of er mogelijk sekspartners zijn vergeten of sekspartners zijn die te moeilijk waren om in te lichten. Als dit het geval is, neem je deze sekspartners mee bij het opstellen van het plan van aanpak (zie volgende paragraaf) om te kijken of het toch mogelijk is deze sekspartners in te lichten door barrières te verkleinen.
2.3 Plan van aanpak
Het derde en laatste onderdeel van een consult waarin partnernotificatie besproken wordt, is het plan van aanpak. Het is belangrijk dat de indexcliënt instemt met het zelf informeren van sekspartners of de professional toestemming geeft dit over te nemen. Na deze instemming/toestemming wordt een plan van aanpak opgesteld. Een plan van aanpak is een plan op maat. Met de indexcliënt wordt besproken welke sekspartners de cliënt zelf inlicht en welke door de professional worden ingelicht. Ook wordt afgesproken welke methode de indexcliënt en de professional gaan gebruiken om in te lichten én welke boodschap wordt gegeven. Het is belangrijk dat de professional oog heeft voor de mogelijke nadelen of problemen die een indexcliënt voorziet of die de professional zelf voorziet. Dit kan invloed hebben op de keuze voor de manier van inlichten (referral) (zie verder onder Manieren om sekspartners in te lichten).
De professional neemt de volgende stappen om de indexcliënt te ondersteunen bij het opstellen van een concreet plan van aanpak om sekspartners in te lichten:
- Bespreek per sekspartner wie hen gaat inlichten. Leg uit dat de GGD (Gemeentelijke gezondheidsdienst) anoniem kan inlichten, ook buiten de eigen regio. Het inlichten van sekspartners woonachtig in een andere GGD-regio wordt aan de betreffende GGD in die regio overgedragen.
- Stel samen vast per sekspartner hoe deze ingelicht wordt: face-to-face, telefonisch, per sms, via WhatsApp, per mail, via partnerwaarschuwing.nl, met een contactstrook, via online datingprofielen of via andere (sociale) media. In bijlage 4 is het telefonisch en schriftelijk inlichten van sekspartners door de professional uitgewerkt.
- Bespreek welke boodschap de indexcliënt gaat geven als deze zelf de sekspartner gaat inlichten. Er wordt geadviseerd om in de boodschap te melden om welke soa het gaat en dat de sekspartner naar de GGD of de huisarts moet om zich te laten testen op soa’s.
- Vertel welke boodschap door de professional wordt verzonden als de GGD anoniem inlicht.
- Bespreek waar het inlichten gaat plaatsvinden.
- Bespreek wanneer het inlichten gaat plaatsvinden.
- Bespreek de verwachtingen van de indexcliënt over het inlichten en anticipeer op barrières. Vraag hoeveel vertrouwen de indexcliënt heeft dat het inlichten gaat lukken op een schaal van 0-10. Laat de indexcliënt benoemen waarom deze kiest voor een bepaald cijfer en niet één cijfer lager. Vraag wat de indexcliënt nodig heeft om het cijfer te verhogen.
- Maak afspraken met de indexcliënt over wel/geen contact opnemen na een week. Leg uit dat het doel hiervan is om te verifiëren dat het inlichten is gelukt. En als dit niet gelukt is, of de professional het inlichten kan overnemen (contract referral).
- Anticipeer op de kans dat een sekspartner niet bereikbaar is door dit onderdeel te maken van het plan van aanpak.
- Vat de gemaakte afspraken samen en bevestig samen met de indexcliënt het plan van aanpak.
- Registreer de gemaakte afspraken in het dossier.
Manieren om sekspartners in te lichten
Het inlichten van sekspartners kan op verschillende manieren. Samen met de indexcliënt bepaal je bij het opstellen van het plan van aanpak welke sekspartners op welke manier worden ingelicht. Voor welke manier gekozen wordt, hangt af van de wens van de indexcliënt, de beschikbare contactinformatie, de bereikbaarheid van sekspartners, de relatie van de indexcliënt met de sekspartners die ingelicht worden en de soa waarover ingelicht wordt.
Voor hiv geldt dat de voorkeur uitgaat naar het inlichten van sekspartners door de professional (provider referral) vanwege de ernst van de soa en het belang van snel inlichten met het oog op handelingsperspectief, bijvoorbeeld het maken van een afspraak voor testen of het starten van PEP (postexpositieprofylaxe) (sekspartners <72 uur geleden).
Hieronder volgen de zes manieren om sekspartners in te lichten:
- Het inlichten van de sekspartners door de indexcliënt (patient referral):
De indexcliënt neemt zelf de verantwoordelijkheid voor het inlichten van de sekspartner(s). In de meeste gevallen heeft deze methode de voorkeur. Het ondersteunen van patient referral door schriftelijke informatie (bijvoorbeeld een contactstrook) kan de effectiviteit van het inlichten van sekspartners verhogen (Kissinger, 2005). Ook het inlichten van sekspartners via whatsapp, e-mail of internet (partnerwaarschuwing.nl) en het telefonisch nagaan bij indexcliënt of het inlichten gelukt is, kunnen de indexcliënt ondersteunen en de uitkomsten van het inlichten van sekspartners verbeteren (Götz, 2014; Wilson, 2009). - Het inlichten van sekspartners door de professional (provider referral):
Het inlichten van de sekspartner(s) wordt uitgevoerd door de professional met toestemming van de indexcliënt. Hierbij kan op verzoek van de indexcliënt de anonimiteit van de indexcliënt gewaarborgd worden. Dit beschermt indexcliënten voor potentiële nadelen zoals schaamte, reputatieverlies of geweld. Deze methode heeft vooral bij hiv de voorkeur vanwege de ernst van de infectie en het belang om snel te informeren met het oog op handelingsperspectief. Bovendien wordt deze methode vaak gebruikt bij ex-sekspartners. Vanuit publieke gezondheidsoogpunt kunnen met provider referral sekspartners bereikt worden die anders wellicht niet ingelicht zouden worden (Ward, 2014). - Het inlichten van sekspartners aan de hand van een contract tussen indexcliënt en professional (contract referral):
De professional gaat een contract aan met de indexcliënt. In het contract is een periode vastgesteld waarin de indexcliënt diens sekspartner(s) inlicht. Als de indexcliënt niet in staat is om binnen de afgesproken tijd de sekspartner(s) in te lichten, neemt de professional het inlichten van sekspartners op zich. - Het gezamenlijk inlichten van sekspartners door indexcliënt en professional (dual referral):
De professional of de indexcliënt nodigt de sekspartner uit voor een gesprek. Tijdens dit gesprek wordt de sekspartner ingelicht. Hierbij is van tevoren afgesproken wie welke rol op zich neemt in het gesprek. Voor deze methode kan bijvoorbeeld gekozen worden als er gevreesd wordt voor een agressieve reactie na het inlichten over hiv of een andere soa. - Het informeren van een netwerk (network notification):
Het seksuele netwerk waar de indexcliënt deel van uitmaakt wordt ingelicht. Dit netwerk bestaat uit voor de indexcliënt bekende personen die met elkaar seks hebben gehad. Network notification wordt in de praktijk bijvoorbeeld door swingers gebruikt. - Het informeren van een locatie (location notification):
Het betreft hier het inlichten van mensen binnen een netwerk die elkaar ontmoeten op een bepaalde locatie, waar de indexcliënt sekscontacten had of sekspartners ontmoette. Het geeft een seksueel netwerk aan waarin verspreiding van soa’s plaatsvindt. Locatienotificatie wordt voornamelijk toegepast bij een uitbraak van een ernstige soa. Voorbeelden zijn homosauna’s, homobanen, darkrooms, parenclubs en locaties waar sekswerkers werken. Hierbij stelt de GGD de eigenaar van de locatie op de hoogte van de soa die overgedragen wordt en biedt voorlichting en soa-diagnostiek aan.
Hulpmiddelen ter ondersteuning bij inlichten van sekspartners
De professional kan digitaal (per sms of mail) of eventueel fysiek (per post) een contactstrook sturen naar de sekspartners van de indexcliënt. De gediagnosticeerde soa en de noodzaak van diagnostiek en behandeling worden op de contactstrook genoemd. Gegevens van de indexcliënt worden niet vermeld. De contractstroken zijn voor de professional te krijgen op soaaids.nl.
Op partnerwaarschuwing.nl kan de professional een code aanmaken en de code digitaal (per sms of mail) of eventueel fysiek (uitgeprint per post) sturen naar de sekspartners. De sekspartner kan zien om welke soa het gaat en wordt geadviseerd om zich te laten testen.
Registratie
Registratie is een belangrijk onderdeel van het consult. Het is van belang om de bevindingen van het consult en de stappen van het systematisch exploreren van sekspartners te registreren in het dossier van de indexcliënt. In het dossier kan worden bijgehouden op welke manier sekspartners worden ingelicht en of ze uiteindelijk ook daadwerkelijk ingelicht zijn. Zo kan zicht verkregen worden op de effectiviteit van partnermanagement. Echter, het is belangrijk voor de professional om te beseffen dat persoons- en contactgegevens van sekspartners omwille van privacyredenen niet in het dossier van de indexcliënt mogen staan.
Samenvatting hoofdstuk 2
Partnernotificatie wordt altijd een onderdeel van het consult als een soa is vastgesteld of behandeld wordt op basis van een syndroom.
Een consult waarin partnernotificatie besproken wordt, bestaat uit drie onderdelen:
- 1. Partnernotificatie agenderen
- Gespreksagenda opstellen met de indexcliënt: het agendaformulier (bijlage 1)
- Toestemming vragen
- 2. Het exploreren van sekspartners
- Inventariseren van sekspartners: vrije associatie (bijlage 2) en de locatielijst (bijlage 3)
- Prioriteren van sekspartners (tabel Prioritering op basis van transmissierisico’s en tabel Prioritering per soa)
- Vaststellen van sekspartners die ingelicht kunnen worden
- 3. Plan van aanpak
- Het maken van een concreet plan van aanpak samen met de indexcliënt: wie gaat met welke boodschap waar, hoe en wanneer de sekspartners inlichten?
- Zes verschillende methoden van inlichten: patient referral, provider referral, contract referral, dual referral, location referral, network referral.
3. De sekspartner
Dit hoofdstuk betreft de sekspartners die ingelicht zijn over een soa.
3.1 Prioriteit bij triage van sekspartners
Het hoofdstuk ‘Triage soa-testen’ van het LCI-draaiboek Consult seksuele gezondheid geeft het aantal dagen aan waarbinnen een ingelichte sekspartner een afspraak bij een Centrum Seksuele Gezondheid (CSG) aangeboden dient te krijgen. Gezien de grote kans op een soa bij ingelichte sekspartners is het relevant hen zo snel mogelijk te zien. Vanuit de ingelichte sekspartner is het ook te begrijpen dat deze zo snel mogelijk getest wil worden. Echter, inhoudelijk kan bij sekspartners een verschil in prioriteit gemaakt worden voor het inplannen van een consult. De prioriteit hangt af van de ernst van de soa waarover de sekspartner ingelicht is, de snelheid waarmee een sekspartner ingelicht moet worden vanwege handelingsperspectief, de mate van overdraagbaarheid en het type sekspartner, bijvoorbeeld huidige sekspartner vs. ex-sekspartner (zie tabel Prioritering partnernotificatie op basis van transmissieroutes en tabel Prioritering partnernotificatie per soa in hoofdstuk 2).
Voor de prioritering van voor specifieke infecties ingelichte sekspartners wordt verwezen naar het hoofdstuk ‘Triage soa-testen’ van het LCI-draaiboek Consult seksuele gezondheid.
De prioritering wordt bepaald door de ernst van de infectie en handelingsperspectief van het CSG (Centrum Seksuele Gezondheid).
Bij iemand die over hiv ingelicht is, wordt bij het eerste contact met de professional besproken of er een indicatie is voor PEP (postexpositieprofylaxe). Een sekspartner die ingelicht is over hiv dient binnen 24 uur nadat deze zich gemeld heeft, gezien te worden op een consult. Syfilis, gonorroe, LGV (Lymphogranuloma venereum), hepatitis B en C en ook mpox zijn de 2e prioriteit.
3.2 Management van sekspartners
Het meebehandelen van sekspartners is onderdeel van de soa-bestrijding. Echter, onjuiste en/of onnodige behandeling is niet wenselijk met het oog op bevordering van antibioticaresistentie (bijvoorbeeld bij gonorroe) en mogelijke bijwerkingen van antibioticagebruik. ‘Meebehandelen’ wordt daarom terughoudend ingezet. Bij consulten van ingelichte sekspartners moet de arts geraadpleegd worden. De arts stelt de indicatie om mee te behandelen en bepaalt wat het beleid is nadat de uitslag bekend is. Uiteindelijk is het wel of niet meebehandelen een gezamenlijk besluit van de arts en de ingelichte sekspartner (shared decision making).
Een sekspartner die wordt meebehandeld zal doorgaans niet meer op een vervolgconsult terugkomen. Het is belangrijk om de partnernotificatie bij deze sekspartners tijdens het eerste consult te bespreken en aan te geven dat de partnernotificatie telefonisch wordt opgevolgd (wanneer de uitslag bekend is). Tot de uitslag bekend is, wordt aan alle ingelichte sekspartners (ongeacht of de sekspartner is meebehandeld) seksuele onthouding geadviseerd. Bij een positieve uitslag wordt dit advies verlengd. De ingelichte sekspartner wordt dan zelf een indexcliënt.
Onderstaande tabellen zijn afkomstig uit de MDR (multidisciplinaire richtlijn) Soa's (conceptversie 2023). Ze vatten het beleid ten aanzien van partnermanagement per soa en per syndroom samen. Tevens bevatten deze tabellen essentiële informatie over de advisering aan de indexcliënt na behandeling en de indicatie voor meebehandelen van sekspartners.
Bron: MDR Soa's
| Soa en windowfase | Partnernotificatie & nazorg: WIE en PERIODE (uitgaand van incubatietijd) | Overdraagbaarheid na behandeling | Advies seksuele onthouding* | Management van sekspartner: testen, meebehandelen, follow-up |
|---|---|---|---|---|
| Chlamydiasis (Chlamydia trachomatis (Ct)) 1-3 weken | Symptomatische Ct: huidige sekspartner(s) inlichten. Bespreken risico op en voorkómen van herinfectie, in het bijzonder bij vrouwen in vruchtbare leeftijd. Adviseer te testen bij het ontwikkelen van klachten. | DNA aanwezig tot 4-6 weken na behandeling; dit DNA is waarschijnlijk niet infectieus. | Bij doxycycline 100 mg p.o., 2 dd, gedurende 7 dagen: geen seks totdat 7-daagse behandeling afgerond is. Bij azitromycine 1000 mg eenmalig: na behandeling 7 dagen geen seks. | Indien seksueel contact in de afgelopen 2 weken met indexpatiënt met geverifieerde diagnose: overweeg direct meebehandelen van de huidige sekspartner(s). Contact met de huidige sekspartner(s) >2 weken geleden: uitslag afwachten, adviseer geen seks te hebben. Zie ook figuur Meebehandelen. |
| Lymphogranuloma venereum (LGV) 1-5 weken | Symptomatische LGV (Lymphogranuloma venereum) (doorgaans proctitis): alle sekspartners tot 4 weken voorafgaand aan begin klachten (of langer terug als laatste sekspartner langer terug is). Asymptomatische LGV: alle sekspartners inlichten uit de 3 maanden vóór het vaststellen van de diagnose. | LGV proctitis tot 16 dagen na start behandeling aangetoond | Doxycycline 100 mg p.o., 2 dd, gedurende 21 dagen: geen seks totdat 21-daagse behandeling afgerond is. | Sekspartner(s) met LGV-verdachte klachten zoals proctitis: doxycycline 100 mg p.o., 2dd, gedurende 21 dagen. Ingelichte sekspartner(s) zonder klachten: huidige en ex-sekspartners met wie in de afgelopen 2 weken seksueel contact is geweest: meebehandelen met doxycycline 100 mg p.o., 2 dd, gedurende 7 dagen. Kuur stoppen als Ct negatief / niet aantoonbaar is, kuur verlengen naar 21 dagen als LGV positief is. Indien seksueel contact >2 weken geleden met indexpatiënt met geverifieerde diagnose: uitslag diagnostiek afwachten. |
Gonorroe (Neisseria gonorrhoeae (Ng)) 2 dagen-3 weken | Symptomatische gonorroe mannen: alle partners sinds begin klachten en de 2 weken daarvoor (of langer terug als laatste partner langer terug is).** Asymptomatische gonorroe mannen en alle vrouwen: alle partners van de laatste 3 maanden. | Waarschijnlijk 24 uur na behandeling met ceftriaxon i.m. (intramusculair) | Na ceftriaxon i.m. 7 dagen geen seks. | Indien sekspartner seksueel contact had in de afgelopen 2 weken met indexcliënt met geverifieerde diagnose: overweeg direct meebehandelen van huidige en eventueel overige ingelichte sekspartners. Bij overige sekspartners uitslag diagnostiek afwachten. Bij klachten: zie syndroomrichtlijn. Zie ook figuur Meebehandelen. |
Syfilis I 10-90 dagen (gemiddeld 3 weken) | Alle sekspartners sinds begin van de klachten en de 3 maanden daarvoor. | Zie advies onthouding. NB: Bij alle sekspartners dient lichamelijk onderzoek plaats te vinden om stadiëring te bepalen. Bij aangetoonde syfilis altijd klachten passend bij neurosyfilis uitvragen. | Bij penicilline: geen seks tot 7 dagen na het einde van de behandeling en er een huidlaag gevormd is over het ulcus / klachtenvrij. Bij doxycycline: 7 dagen na einde behandeling.# | Sekspartner(s) van >3 maanden geleden testen en behandelen indien positief. Blootstelling aan indexpatiënt met stadium I, II of latens recens <90 dagen geleden: sekspartner kan nog negatief zijn, laagdrempelig meebehandelen als de kans op transmissie hoog is en men niet verwacht dat sekspartner op controles komt. NB: 85% seroconverteert binnen 4 weken. Zie figuur Meebehandelen. Anamnese gericht op neurosyfilis (vraag o.a. naar hoofdpijn, duizeligheid, gehoorsverlies, tinnitus). Lichamelijk onderzoek (gericht op o.a. ulcera, roseolen en exantheem). |
Syfilis II 4-8 (6) weken na syfilis I-klachten; tot 6-12 maanden na besmetting | Alle sekspartners sinds begin van de klachten en de 6 maanden daarvoor. Bij eerdere negatieve syfilistest: alle sekspartners tot 3 maanden voorafgaand aan laatste negatieve test. | Zie bij Syfilis I | Zie bij Syfilis I | Zie bij Syfilis I |
| Syfilis latens recens (seroconversie in laatste 12 maanden) | Alle sekspartners van de afgelopen 12 maanden. Bij eerdere negatieve syfilistest: alle sekspartners tot 3 maanden voorafgaand aan laatste negatieve test. | Zie bij Syfilis I | Zie bij Syfilis I | Zie bij Syfilis I |
| Syfilis latens van onbepaalde duur RPR ≥1:8 (infectieus) | Alle sekspartners van de afgelopen 24 maanden. | Zie bij Syfilis I | Zie bij Syfilis I | Zie bij Syfilis I |
| Syfilis latens tarda en syfilis III (niet-infectieuze syfilis) | Bij langdurige relatie: licht de huidige sekspartner(s) en eventuele kinderen van vrouwelijke indexpatiënten in. | Onwaarschijnlijk dat er 1 jaar na besmetting nog infectieuze laesies zijn. | Geen adviezen m.b.t. seksuele onthouding (aangezien niet-infectieus). | Huidige sekspartner(s) testen en behandelen op basis van de testuitslag. |
Hiv Seroconversie zelden na 3 maanden, veelal seroconversie binnen 45 dagen, P24-antigen aantoonbaar vanaf 15 dagen na besmetting | Bij eerdere negatieve hiv-test: alle sekspartners tot 3 maanden voorafgaand aan laatste negatieve test. Zonder eerdere negatieve hiv-test: huidige sekspartner(s) en ex-partners van minstens 1 jaar terug, indien mogelijk nog eerder terug. Bij klachten van acuut retroviraal syndroom kan de periode ingekort worden tot 3 maanden. | Iemand die leeft met hiv en een ondetecteerbare viral load heeft door gebruik van antiretrovirale therapie kan het virus niet overdragen. | Seksueel contact met condoom met losse en vaste sekspartners. Bespreken bij acute hiv-infectie of seroconversie laatste 6 maanden: hoge overdraagbaarheid. | Bij elke hiv-diagnose (ook sneltest positief) navragen of er seksueel contact <72 uur is geweest. Bij mogelijke overdracht van hiv: PEP (postexpositieprofylaxe) adviseren aan deze sekspartner(s). Tevens uitvragen klachten van retroviraal syndroom en het doen van lichamelijk onderzoek. Bij sekspartners die ingelicht zijn voor hiv met negatieve combotest: advies hertesten 3-4 weken na laatste contact EN einde windowfase (3 maanden) of eerder bij klachten passend bij acuut retroviraal syndroom (griepachtig, huidklachten); zie Draaiboek Consult Seksuele gezondheid, hoofdstuk testbeleid. |
Hepatitis B 40-160 dagen (meldingsplichtig) | Acute hepatitis B: sekspartners laatste 6 maanden. Chronische hepatitis B: tot minstens 1 jaar terug. | Infectieus vanaf 6 weken voor klachten. | Melding aan afdeling Infectieziektebestrijding GGD (Gemeentelijke gezondheidsdienst), daar advies t.a.v. preventie, bron- en contactonderzoek (BCO), testen en vaccinatie risicocontacten. | |
Hepatitis A 15-45 dagen (meldingsplichtig) | Infectieus 2 weken voor tot 1 week na start klachten / geelzucht. Zonder klachten / geelzucht: anamnese op basis van kans afnemen. Inlichten tot 6 weken voor diagnose | Infectieus 2 weken voor tot 1 week na klachten / geelzucht. | Melding aan afdeling Infectieziektebestrijding GGD, daar advies t.a.v. preventie, BCO (bron- en contactonderzoek), testen en vaccinatie risicocontacten. | |
Hepatitis C Incubatieperiode: gemiddeld 7 weken (2-26 weken) Windowfase anti-HCV: >90% binnen 3 maanden Windowfase HCV (hepatitis C-virus)-RNA: 7-10 dagen (Recente en chronische infectie meldingsplichtig) | Bij klachten: inlichten van sekspartners tot 3 maanden voor start klachten met wie anale seks, rectale penetratie of naalden / drugsrietjes gedeeld zijn. Zonder klachten: inlichten van sekspartners met wie anale seks, rectale penetratie of naalden / drugsrietjes gedeeld zijn tot 3 maanden voor laatste negatieve test. Indien nooit of lang geleden getest: sekspartners inlichten van ten minste 1 jaar terug. | Van genezing is officieel sprake indien 12 weken na afronding van de behandeling geen virus meer kan worden aangetoond (niet-aantoonbare viral load) | Melding aan afdeling Infectieziektebestrijding GGD, daar advies t.a.v. preventie, BCO en testen risicocontacten. Sekspartners die ingelicht zijn screenen met anti- HCV. Bij hiv-positieve sekspartner(s): overweeg leverfuncties te controleren en bepaal op indicatie HCV-RNA. | |
Herpes genitalis (HSV) 2-12 dagen | Partnernotificatie is niet zinvol, het inlichten van vaste sekspartner(s) wel. | Zichtbare laesies: geen seksueel contact. | Het feit dat herpes vaak overgedragen wordt door asymptomatische dragers maakt effectieve preventie bijzonder lastig. | |
| Condyloma acuminata (HPV) | Partnernotificatie is niet zinvol, het inlichten van vaste sekspartner(s) wel. | Het feit dat HPV (humaanpapillomavirus) vaak overgedragen wordt door asymptomatische dragers maakt effectieve preventie bijzonder lastig. | ||
Trichomoniasis 4-28 dagen | Huidige sekspartner(s) inlichten. | Na het einde van metronidazolbehandeling 7 dagen geen seks. | Sekspartner(s) testen en behandelen op basis van testuitslag. | |
Scabiës 2-6 weken NB. Bij grotere groepen, betrokkenheid van instellingen en scabiës crustosa: schakel Infectieziektebestrijding van de GGD in. | Zie LCI-richtlijn Scabiës. | Zie LCI-richtlijn Scabiës. | Zie LCI-richtlijn Scabiës. | |
Pediculosis pubis Onbekend, minimaal 5 dagen | Alle sekspartners 3 maanden terug | Huidige sekspartner(s) meebehandelen | ||
Chancroïd (Haemophilus ducreyi) 3-10 dagen | Sekspartners van 10 dagen voor het begin van het ontstaan van klachten. | Alle sekspartners meebehandelen. | ||
Mpox Gemiddeld 6-13 dagen (meldingsplichtig) | Alle sekspartners sinds begin van systemische klachten en 2 dagen voor ontstaan van huidlaesies. Zie LCI-richtlijn Mpox. | Met name via intiem huid-op-huidcontact dan wel via slijmvliescontact (zoals bij orale of anogenitale seks) of via contact met huidlaesies of besmet materiaal. Er zijn aanwijzingen voor overdracht via sperma, ook na verdwijnen van de laesies. Zie verder LCI-richtlijn Mpox.
| Totdat alle huidlaesies geëpithelialiseerd zijn (waarbij korstjes van de huid vallen) zijn en andere klachten zijn verdwenen. Tevens: condoomgebruik (personen met een penis) tot 12 weken na verdwijnen van laatste laesie. | Sekspartner(s) inlichten. Bij klachten: diagnostiek inzetten. Hoogrisicocontacten en een deel van de matigrisicocontacten van patiënten komen in aanmerking voor post-expositieprofylaxe middels vaccinatie. Vaccinatie bij voorkeur binnen 4 dagen (en tot uiterlijk 14 dagen) na blootstelling. Zie LCI-richtlijn Mpox. |
Mycoplasma genitalium (Mg) 14 dagen (expert opinion) | Huidige sekspartner(s) van persoon met penis met persisterende urethritis: inlichten en testen. | Tot 7 dagen na het begin van de behandeling en in elk geval totdat de huidige sekspartner(s) getest en zo nodig behandeld is (zijn), wordt seksueel contact afgeraden. | Huidige sekspartner(s) (waarmee nog seksueel contact gaat zijn) testen op Mg en indien positief behandelen conform zelfde behandeladvies Mg voor indexpatiënt. |
* Bij voorkeur seksuele onthouding, indien niet mogelijk: seksueel contact met condoom/andere preventiemiddelen. Altijd tot klachten over zijn en tot sekspartner behandeld is, los van genoemde periodes.
** BASHH Guidelines Neisseria gonorrhoeae BASHH-Guidelines: partnernotificatie bij gonorroe urethritis 2 weken voor start klachten; bij andere klachten en andere anatomische locaties: 3 maanden terug.
# Geen literatuur hierover gevonden. Zelfde periode aanhouden als bij penicilline.
Partnermanagement per syndroom
Bron: MDR Soa's
| Syndroom | Partnernotificatie & nazorg: WIE en PERIODE (uitgaand van incubatietijd) | Advies seksuele onthouding* | Management van sekspartner: testen, meebehandelen, follow-up |
|---|---|---|---|
Urethritis (Ct/Ng/Tv/Mg) Incubatieperiode afhankelijk van verwekker/soa | Urethritis o.b.v. chlamydia: huidige sekspartner(s) inlichten. Urethritis o.b.v. gonorroe: alle sekspartners inlichten van de 2 weken voorafgaand aan het begin van de klachten.** Urethritis o.b.v. dubbelinfectie Ct/Ng: conform gonorroe. Mycoplasma genitalium en trichomoniasis: huidige sekspartner(s) informeren. Geen verwekker gevonden: geen sekspartners inlichten. | Geen seksueel contact totdat klachten verdwenen zijn en in elk geval tot 7 dagen na start behandeling. | Ingelichte sekspartner(s) testen en behandelen op basis van testuitslag. |
| Persisterende urethritis o.b.v. Mycoplasma genitalium (Mg)# | Indien Mg positief: huidige sekspartner(s) inlichten. | Huidige sekspartner(s) (met wie nog seksueel contact gaat zijn) testen op Mg en indien positief behandelen conform behandeladvies Mg voor indexpatiënt. | |
Proctitis Incubatieperiode afhankelijk van verwekker/soa NB: Bij verdenking mpox, zie specifieke soa. | In geval van een soa: zie adviezen bij specifieke verwekker in tabel Partnermanagement per soa. Indien geen verwekker aangetoond: geen sekspartners inlichten. | Geen seksueel contact totdat klachten verdwenen zijn, in elk geval tot einde antibiotische therapie. | Ingelichte sekspartner(s) testen en behandelen o.b.v. de testuitslag. |
Acute epididymitis Incubatieperiode onbekend | In geval van een soa: zie adviezen bij specifieke verwekker in tabel Partnermanagement per soa. Indien geen verwekker aangetoond: geen sekspartners inlichten. | Geen seksueel contact totdat klachten verdwenen zijn, in elk geval tot einde antibiotische therapie. | Ingelichte sekspartner(s) testen en behandelen o.b.v. de testuitslag. |
PID Incubatieperiode onbekend | In geval van een soa: zie adviezen bij specifieke verwekker in tabel Partnermanagement per soa. Indien geen verwekker aangetoond: geen sekspartners inlichten. | Geen seksueel contact totdat klachten verdwenen zijn, in elk geval tot einde antibiotische therapie. | Ingelichte sekspartner(s) testen en behandelen o.b.v. de testuitslag. |
Genitale ulcera en inguïnale lymfadenitis Incubatieperiode afhankelijk van verwekker/soa | In geval van een soa: zie adviezen bij specifieke verwekker in tabel Partnermanagement per soa. | Geen seksueel contact totdat klachten verdwenen zijn, in elk geval tot einde antibiotische therapie. | Ingelichte sekspartner(s) testen en behandelen o.b.v. de testuitslag. |
* Bij voorkeur seksuele onthouding, indien niet mogelijk seksueel contact met condoom/andere preventiemiddelen. Altijd tot klachten over zijn en tot sekspartner behandeld is, los van genoemde periodes.
** BASHH Guidelines Neisseria gonorrhoeae BASHH-Guidelines: partnernotificatie bij gonorroe urethritis 2 weken voor start klachten; bij andere klachten en andere anatomische locaties: 3 maanden terug.
# Mycoplasma genitalium wordt alleen getest op indicatie persisterende urethritis. In die gevallen volgt partnernotificatie conform deze tabel.
3.3 Overwegingen om mee te behandelen zonder laboratoriumuitslag
Het wel of niet meebehandelen van sekspartners is mede afhankelijk van het soort soa en de aanwezigheid van klachten (zie bovenstaande tabellen). Daarnaast kan de informatie over de volgende vragen invloed hebben op het besluit om een ingelichte sekspartner zonder laboratoriumuitslag mee te behandelen:
- Over welke soa is de sekspartner ingelicht en is de diagnose geverifieerd?
- Het type sekspartner en informatie over het sekscontact:
- Is de indexcliënt bekend of anoniem?
- Is de indexcliënt een huidige sekspartner of een ex-sekspartner?
- Wanneer was het laatste sekscontact?
- Hoe frequent was het sekscontact?
- Hoeveel sekspartners heeft de ingelichte sekspartner gehad/hoe groot is het seksueel netwerk van de ingelichte sekspartner?
- Heeft de ingelichte sekspartner soa’s in de voorgeschiedenis?
- Is de ingelichte sekspartner zwanger?
Hieronder wordt elk punt besproken.
Over welke soa is de sekspartner ingelicht en is de diagnose geverifieerd?
Een met zekerheid vastgestelde diagnose van de indexcliënt maakt de keuze om mee te behandelen makkelijker. Informatie van de professional over de uitslag maakt de diagnose betrouwbaar. Toestemming van de indexcliënt is hiervoor nodig.
Bij alle soa’s heeft het de voorkeur om de diagnose te verifiëren, of tenminste zeker te weten over welke soa de sekspartner ingelicht is, bijvoorbeeld door details te vragen over de behandeling van de indexcliënt. Dit zorgt ervoor dat er geen onjuiste of onnodige behandeling wordt gegeven.
Verschillende wijzen van verificatie met enkele voor- en nadelen:
- Een gecodeerde internetnotificatie via partnerwaarschuwing.nl. Met de code kan een indexcliënt sekspartners (anoniem) inlichten. In de code wordt de diagnose van de indexcliënt verwerkt, zodat de sekspartner weet waarover deze wordt ingelicht. De code biedt zekerheid over de diagnose.
- Een contactstrook (via soaaids.nl) afgegeven door een professional. Op de contactstrook wordt de gediagnosticeerde soa en de noodzaak van diagnostiek en behandeling voor de sekspartner genoemd. De contactstroken worden door de indexcliënt of de professional (anoniem) gegeven aan/verstuurd naar de sekspartner(s). Een contactstrook biedt zekerheid over de diagnose.
- De diagnose kan geverifieerd worden door de indexcliënt te bellen. Vervolgens moet de indexcliënt toestemming geven om informatie te delen. Daarnaast kan met toestemming van de indexcliënt in het EPD gekeken worden of kan de huisarts/behandelaar met toestemming van indexcliënt gebeld worden. Al deze methoden zijn tijdrovend en niet altijd toepasbaar.
- Het verhaal van de ingelichte sekspartner over de indexcliënt. Dit geeft geen zekerheid over de diagnose.
Het type sekspartner en informatie over het sekscontact
Is de indexcliënt bekend of anoniem?
Van een bekende indexcliënt is meer informatie over het laatste sekscontact, de frequentie van het sekscontact en welke sekshandelingen verricht zijn. Deze informatie helpt je in het maken van de keuze om mee te behandelen. Bij anonieme indexcliënten mist vanzelfsprekend deze informatie. Dan is alleen duidelijk over welke soa ingelicht is. Daarnaast is verificatie van de soa vaak moeilijk, behalve als gebruik gemaakt is van een internetnotificatie (via partnerwaarschuwing.nl) of van een contactstrook.
Is de indexcliënt een huidige sekspartner of een ex-sekspartner?
Door de ingelichte sekspartner wordt vaak over losse of vaste/reguliere sekspartners gesproken. Voor partnernotificatie is het belangrijker om te weten of het een huidige sekspartner betreft of een ex-sekspartner. Als de indexcliënt een huidige sekspartner is, dan is er een risico op herinfectie als de ingelichte sekspartner niet behandeld wordt (pingponginfecties) (Estcourt/Flowers, 2022). Testen en zo nodig meebehandelen van huidige sekspartners is dan ook belangrijk in het voorkómen van herinfecties. Een door de indexcliënt genoemde huidige sekspartner kan in de beleving van die sekspartner zelf een vaste, maar ook een losse sekspartner zijn.
Wanneer was het laatste sekscontact (windowfase)?
Het is belangrijk om te weten wanneer het laatste sekscontact was. Bij een laatste sekscontact dat recent plaatsvond, wordt sneller meebehandeld. Dit kan gelden voor zowel huidige sekspartners, als ex-sekspartners (zie tabel Partnermanagement per soa).
De windowfase speelt een belangrijke rol bij de beslissing om mee te behandelen. Als de windowfase verstreken is sinds het laatste sekscontact, dan kan afgewacht worden of behandeling nodig is. Zeker in deze gevallen is het belangrijk dat de indexcliënt en de sekspartners het belang van seksuele onthouding totdat de soa-uitslag bekend is, begrijpen én kunnen opvolgen. Als het laatste sekscontact in de windowfase heeft plaatsgevonden, kan een reeds opgelopen infectie bij de ingelichte sekspartner niet altijd aangetoond worden. Als dan wordt meebehandeld, is bij een negatieve uitslag niet duidelijk of iemand geïnfecteerd was. Hier moet rekening mee worden gehouden in de overweging om mee te behandelen. Het is afhankelijk van de soa-uitslag en de windowfase of partnernotificatie wordt uitgevoerd:
- Als er een soa gevonden wordt (ongeacht of de sekspartner is meebehandeld): sekspartner wordt indexcliënt. Partnernotificatie wordt uitgevoerd.
- Als er geen soa gevonden wordt en de sekspartner is niet behandeld: herhalen diagnostiek na windowfase om soa met zekerheid uit te sluiten.
- Als er geen soa gevonden wordt en de sekspartner is wel behandeld: het is niet duidelijk of de sekspartner geïnfecteerd was. Partnernotificatie wordt niet uitgevoerd.
Hoe frequent was het sekscontact?
De frequentie van het sekscontact bepaalt het risico op een soa. Voor chlamydia is de kans op infectie bij een eenmalig sekscontact zonder condoom 10% (Althaus, 2012). Bij gonorroe is de transmissiekans per sekscontact groter dan bij chlamydia, en groter bij receptief dan bij insertief contact (Garnett, 2000). In de praktijk kan de frequentie van het sekscontact meewegen bij de beslissing om mee te behandelen.
Welke sekstechnieken zijn gebruikt?
Als de locatie van de infectie bij de indexcliënt bekend is en het seksuele contact beperkt was (bijvoorbeeld alleen orale of alleen anaal insertieve seks), dan kan dit in de overwegingen meegenomen worden bij de keuze om mee te behandelen en het bepalen van het antibioticabeleid (bijvoorbeeld het aantal dagen doxycycline). Neem wel in acht dat anamnestische gegevens subjectief zijn en dat met reden alle sekspartners ingelicht dienen te worden.
Hoeveel sekspartners heeft de ingelichte sekspartner/hoe groot is het seksueel netwerk van de ingelichte sekspartner?
Een overweging bij de keuze om mee te behandelen, kan ook het aantal sekspartners van de ingelichte sekspartner zijn. Enerzijds heeft de ingelichte sekspartner daardoor een groter risico op soa’s, anderzijds komt de sekspartner bij meebehandelen niet meer terug voor een vervolgconsult. Daarom zal het gesprek over partnernotificatie vaak telefonisch plaatsvinden, terwijl een goede counseling juist wel geïndiceerd is. Dat kan een reden zijn om iemand nog niet mee te behandelen, maar juist terug te laten komen voor een behandeling.
Heeft de ingelichte sekspartner soa’s in de voorgeschiedenis?
Een of meerdere soa’s in de voorgeschiedenis van de ingelichte sekspartner kan ook meewegen in de beslissing om mee te behandelen. Blijkbaar zijn er redenen dat de ingelichte sekspartner een groter risico heeft op het krijgen van soa’s. Overweeg om deze sekspartner nog niet te behandelen, maar terug te laten komen. Zo kan de partnernotificatie en counseling goed uitgevoerd worden.
Is de ingelichte sekspartner zwanger?
Zwangere sekspartners worden met voorrang ingelicht over soa’s in verband met de risico’s voor het ongeboren kind. Ondanks terughoudendheid in het geven van medicatie tijdens de zwangerschap wordt juist wel geadviseerd om de zwangere sekspartner mee te behandelen vanwege de grote kans op complicaties tijdens de zwangerschap.
3.4 Meebehandelbeleid bij diverse soa’s en syndromen
Partners testen en behandelen: altijd testen en in principe testuitslag afwachten. Terughoudendheid betrachten betreffende directe behandeling voordat testuitslag bekend is.
Directe behandeling is niet nodig voor alle seksuele contacten. Een infectie kan echter worden gemist als een test te snel na een mogelijke blootstelling wordt uitgevoerd. De tijd tussen blootstelling en een positief testresultaat kan variëren, afhankelijk van een aantal gastheer-, ziekteverwekkers en diagnostische factoren. Er is onvoldoende bewijs om aanbevelingen voor het optimale tijdstip voor tests te ondersteunen. Om het onnodige gebruik van antibiotica te beperken is een pragmatische aanpak uitgewerkt.
Het meebehandelbeleid bij diverse soa’s en syndromen is samengevat in de tabellen Partnermanagement per soa en Partnermanagement per syndroom. Hieronder worden enkele specifieke situaties toegelicht.
Chlamydia en gonorroe
Het meebehandelbeleid bij chlamydia en gonorroe is in onderstaande figuur weergegeven. Voor de uitwerking van dit figuur zijn tabellen Partnermanagement per soa en Partnermanagement per syndroom en de overwegingen om mee te behandelen zonder laboratoriumuitslag (zie paragraaf 3.3) meegenomen.
- Voor sekspartners die zich melden meer dan 14 dagen na blootstelling is het advies om de testuitslag af te wachten en alleen te behandelen na een positieve test op gonorroe/chlamydia/LGV.
- Voor sekspartners die zich binnen 14 dagen na blootstelling melden wordt directe behandeling geadviseerd op basis van een klinische risicobeoordeling en na een gesprek met de cliënt (ook voor LGV (Lymphogranuloma venereum)).
- Bij asymptomatische personen kan het aangewezen zijn geen directe behandeling te geven en de test 2 weken na blootstelling te herhalen (of de cliënt pas dan of bij optreden van klachten te testen).
- Bij chlamydia wordt alleen de huidige partner geïnformeerd en eventueel direct meebehandeld om pingponginfecties te voorkomen.
- Bij gonorroe kunnen naast de huidige partner ook andere partners met wie in de laatste 2 weken seksueel contact was, direct behandeld worden. De afweging is dat daarmee verspreiding van gonorroe voorkomen wordt.
Figuur: Beleid meebehandelen bij chlamydia en gonorroe.
LGV
Iemand die over LGV is ingelicht heeft een grote a priori kans om ook LGV te hebben. LGV komt in specifieke netwerken van sekscontacten voor. Anale infecties kunnen ook optreden zonder anaal receptieve seks te hebben gehad. Daarom is er geen plaats voor meebehandelen met azitromycine bij een ingelichte sekspartner.
Gezien de ernst van de infectie is het advies om bij een ingelichte sekspartner met voor LGV verdachte klachten, waarbij zeker is dat de indexcliënt LGV had, gelijk doxycycline gedurende 21 dagen te starten. Voor ingelichte sekspartners zonder klachten die korter dan 2 weken geleden seks hadden met de indexcliënt, wordt doxycycline gedurende 7 dagen geadviseerd. Op basis van de soa-uitslag van die sekspartner kan de kuur verlengd worden naar 21 dagen (zie tabel Partnermanagement per soa). Als het sekscontact langer dan 2 weken terug is kan de uitslag afgewacht worden, mits seksuele onthouding met deze partner mogelijk is. Adviseer de cliënt wel om zich bij klachten weer te melden.
Dit is bij asymptomatische sekspartners een terughoudender beleid voor directe behandeling dan internationaal. Het CDC adviseert eveneens om asymptomatische sekspartners in principe te behandelen als een chlamydia met doxycycline gedurende 7 dagen (CDC, 2021). De BASHH richtlijn adviseert behandeling van alle sekspartners, ongeacht de aanwezigheid van klachten, met doxycycline gedurende 21 dagen (BASHH, 2013; White, 2013).
Bij een negatieve uitslag voor LGV van een ingelichte sekspartner kan overwogen worden de doxycycline te stoppen, mits:
- een bestaande chlamydia-infectie voldoende behandeld is;
- er geen grote kans op blootstelling aan LGV is;
- de windowfase verstreken is.
Een casestudie in Amsterdam liet zien dat vier sekspartners die ingelicht waren over LGV in eerste instantie een negatieve uitslag voor LGV hadden, maar later toch complicaties van LGV kregen (Oud, 2014). Mogelijk waren de ingelichte sekspartners nog in de windowfase of hadden ze opnieuw risico gelopen. Deze casestudie is echter geen reden om alle sekspartners mee te behandelen.
In een andere studie in Amsterdam onder 341 MSM (mannen die seks hebben met mannen) met anorectale LGV hadden zeven mannelijke indexcliënten (2,1%) een urethrale LGV-infectie. Daarnaast hadden vier van de in totaal 59 sekspartners (6,8%) ook een urethrale LGV-infectie. De auteurs concludeerden dat urethrale LGV mogelijk een sleutelfactor is in de transmissie van LGV en dat het bij de huidige anale screening gemist wordt (De Vrieze, 2013). Daarom wordt bij mannen die ingelicht zijn over LGV geadviseerd om in geval van urethrale chlamydia door te testen op LGV.
Syfilis
Het syfilisstadium van de indexcliënt bij infectieuze syfilis (syfilis I, syfilis II of syfilis latens recens) heeft geen invloed op het behandelbeleid van de ingelichte sekspartner. Wel is het voor de beslissing om mee te behandelen belangrijk om te weten wanneer het laatste sekscontact was. Conform internationale richtlijnen wordt, om potentiële infecties te voorkomen, een actief behandelbeleid voorgesteld als de windowfase nog niet verstreken is (zie onderstaand figuur Beleid meebehandelen bij syfilis). Uiteraard is het uiteindelijk aan de ingelichte sekspartner om in te stemmen met het meebehandelen.
Het voordeel van meebehandelen is dat een potentiële besmettingshaard wordt geëlimineerd en daarmee de transmissieketen wordt beëindigd. Het nadeel van meebehandelen is de kans op overbehandeling. Als de ingelichte sekspartner niet meebehandeld wordt/wil worden, moet de test 4-wekelijks herhaald worden totdat de windowfase voorbij is (3 maanden na het laatste sekscontact); 85% van de geïnfecteerden seroconverteert binnen 4 weken.
De diagnose is op deze manier met zekerheid te stellen/uit te sluiten bij de ingelichte sekspartner, maar het risico bestaat dat de sekspartner in deze periode anderen infecteert. Ervaring leert dat ingelichte sekspartners die aangeven geen seks (zonder condoom) te gaan hebben in de windowfase, zich toch niet altijd hieraan (kunnen) houden. Daarnaast is het niet zeker of de ingelichte sekspartner terugkomt voor testen. Het is dus belangrijk dat er goede counseling plaatsvindt ten aanzien van overdraagbaarheid en advies wordt gegeven over het onthouden van seks tot de volgende test.
Tijdens het consult wordt aan de ingelichte sekspartner gevraagd of er bij syfilis passende klachten zijn. Lichamelijk onderzoek wordt altijd gedaan: Zijn er ulcera in de mond? Zijn er huidafwijkingen op de romp, handpalmen, voetzolen of genitalia? Zijn er ulcera op de genitalia? Als ingelichte sekspartners afwijkingen hebben op de genitalia, dan geven ze dat vaak zelf al aan. Bij ingelichte sekspartners die geen klachten hebben, kan daarom beperkt screenend lichamelijk onderzoek gedaan worden. Vraag ook specifiek naar klachten die kunnen passen bij neurolues, zoals hoofdpijn, duizeligheid, gehoorverlies, tinnitus, dubbelzien of wazig zien. Als er klachten zijn die passen bij neurolues, dan moet er altijd neurologisch onderzoek gedaan worden. Maak hiervoor afspraken met een neuroloog uit de regio.
Bij een ingelichte sekspartner zonder klachten of afwijkingen bij lichamelijk onderzoek, met een laatste sekscontact >3 maanden geleden of anoniem ingelicht (met uitzondering van een anonieme notificatie via partnerwaarschuwing.nl), wordt altijd de testuitslag afgewacht. Als de lues-screening negatief is, is er geen follow-up. Bij positieve lues-uitslag: behandeling en follow-up.
Als een ingelichte sekspartner klachten heeft passend bij syfilis of afwijkingen passend bij syfilis is het sterk te overwegen om direct te behandelen.
Bij een ingelichte sekspartner zonder klachten of afwijkingen, met een laatste sekscontact <3 maanden geleden, wordt overwogen mee te behandelen. Behandel laagdrempelig mee als het risico op transmissie hoog is en/of de ingerichte partner mogelijk niet op controles komt.
Als er geadviseerd is tot – en cliënt stemt in met – directe behandeling:
- Bespreek altijd bij het eerste consult hoe je, in het geval van een positieve lues-uitslag, partnernotificatie gaat bespreken, hoe je codes gaat verstrekken en bespreek dat follow-upconsulten nodig zijn.
- Bij negatieve testuitslag geen follow-up.
Als er geadviseerd is tot directe behandeling en cliënt stemt niet in:
- Zie beleid bij afwachten uitslag.
Als er niet meebehandeld wordt en de uitslag afgewacht wordt:
- Bij positieve lues-uitslag behandelen en follow-up cf. richtlijn.
- Bij negatieve lues-screening: advies seksuele onthouding en actieve opvolging 4-wekelijks tot windowfase verstreken is.
Figuur: Beleid meebehandelen bij syfilis.
Syndromen
Er wordt nu eenduidig beleid aangehouden bij syndromen (urethritis, proctitis, epididymo orchitis, pelvic inflammatory disease):
- In geval van een gevonden soa: zie adviezen bij specifieke verwekker. Indien geen verwekker wordt aangetoond: geen sekspartners inlichten.
- Bij ingelichte partners met klachten passend bij een syndroom wordt al dan niet behandeld cf. richtlijn syndromen.
Hieronder volgt een iets nadere toelichting over urethritis.
Urethritis
- Urethritis o.b.v. chlamydia: huidige sekspartners inlichten.
- Urethritis o.b.v. gonorroe: alle sekspartners inlichten van de 2 weken voorafgaand aan het begin van de klachten.
- Urethritis o.b.v. dubbelinfectie Ct/Ng: cf. gonorroe.
- Urethritis o.b.v. Mycoplasma genitalium of Trichomonas: huidige sekspartners informeren.
- Geen verwekker gevonden: geen sekspartners inlichten.
Op de CSG (Centrum Seksuele Gezondheid) worden vaak mannen met urethritis gezien. In de helft van de gevallen van urethritis wordt chlamydia of gonorroe gevonden. Het advies is om sekspartners in te lichten afhankelijk van de gevonden soa. Bij een urethritis veroorzaakt door een chlamydia-infectie worden de huidige sekspartners ingelicht. Bij urethritis door een gonorroe-infectie worden sekspartners tot 2 weken voorafgaand aan het begin van de klachten ingelicht (zie de tabellen Partnermanagement per soa en Partnermanagement per syndroom). Bij een dubbelinfectie met chlamydia en gonorroe geldt het advies zoals bij gonorroe.
Bespreek de noodzaak tot seksuele onthouding. En bespreek dat bij een soa in ieder geval de huidige partner(s) ingelicht moet(en) worden als de positieve soa-uitslag bekend is.
Wanneer er ondanks een persisterende urethritis geen soa wordt gevonden (zie ook LCI-draaiboek Consult Seksuele gezondheid, deel 7: soa-gerelateerde syndromen), dan worden sekspartners ook niet ingelicht. Het advies aan de indexcliënt is dan alsnog wel om geen seksueel contact te hebben tot de klachten verdwenen zijn.
Bij een indexclient of een ingelichte partner met urethritis is het beleid voor behandeling cf. de richtlijn urethritis. Wacht bij voorkeur de uitslag van aanvullend onderzoek af.
Samenvatting hoofdstuk 3
Bij triage van sekspartners zonder klachten wordt een prioritering gemaakt per soa. Hiv heeft de hoogste prioriteit.
In principe worden soa’s behandeld op basis van een (microbiologische) diagnose. Het stellen van een indicatie voor meebehandelen van ingelichte sekspartners is mede afhankelijk van de soa en of er klachten zijn (zie tabel Partnermanagement per soa en tabel Partnermanagement per syndroom).
De indicatie om mee te behandelen wordt gesteld door de arts. Uiteindelijk is het wel of niet meebehandelen een gezamenlijk besluit van de arts en de ingelichte sekspartner (shared decision making).
Bij de overweging om mee te behandelen kan naast de soa en de aanwezigheid van klachten informatie over de volgende vragen meegenomen worden:
- Is bekend om welke soa het gaat en is de diagnose geverifieerd?
- Is de indexcliënt een huidige sekspartner of een ex-sekspartner?
- Is de indexcliënt bekend of anoniem?
- Wanneer was het laatste sekscontact?
- Welke sekstechnieken zijn gebruikt?
- Hoeveel sekspartners heeft de ingelichte sekspartner gehad/hoe groot is het seksueel netwerk van de ingelichte sekspartner?
- Heeft de ingelichte sekspartner soa’s in de voorgeschiedenis?
- Is de ingelichte sekspartner zwanger?
Bij een positieve uitslag van een ingelichte sekspartner wordt de sekspartner een indexcliënt. Partnernotificatie wordt dan uitgevoerd.
4. Dilemma’s en wettelijk kader
In dit hoofdstuk worden handvatten gegeven voor het omgaan met het dilemma tussen geheimhoudingsplicht en het collectieve belang.
4.1 De kracht en de rol van de professional
Partnernotificatie gebeurt in Nederland op vrijwillige basis. In de meeste gevallen worden sekspartners door de indexcliënt of anoniem (door de professional) ingelicht over een soa.
Soms kan een indexcliënt twijfelen over het inlichten van sekspartners. Als professional in de publieke gezondheidszorg heb je een maximale inspanningsverplichting om partnernotificatie te bespreken en het belang ervan duidelijk te maken bij de indexcliënt. Het is de taak van de professional om de indexcliënt te begeleiden én om keuzemogelijkheden aan te reiken. Dit ondersteunt de indexcliënt bij het keuzeproces om sekspartners in te (laten) lichten (Kissinger, 1998). Toestemming en medewerking van de indexcliënt is hierbij belangrijk.
Een indexcliënt kan, ook na alle inspanning van de professional, ervoor kiezen om de sekspartners niet in te lichten. Het advies aan de professional is om bij complexe situaties, bezwaren of juridische vragen te overleggen binnen het eigen team, met een collega elders in het land of met een ter zake kundig jurist.
4.2 Uitgangspunten van soa-bestrijding
De uitgangspunten van de soa-bestrijding zijn de verantwoordelijkheid van het individu voor het beschermen van de eigen gezondheid én het beschermen van de volksgezondheid.
Bij seksueel contact zijn beide individuen verantwoordelijk voor het beschermen van de eigen gezondheid en het voorkomen van de mogelijke negatieve consequenties van dat sekscontact. Dit geldt uiteraard niet als er sprake is van machtsongelijkheid, seksueel misbruik en/of een betrokken derde (iemand anders dan de indexcliënt of de sekspartner), die acuut grote schade kan oplopen door de soa. Soa-bestrijding richt zich naast de individuele gezondheidswinst ook op het voorkomen van transmissie in de populatie. Het collectief belang en de individuele indexcliënt met diens eigen verantwoordelijkheid kan bij de professional zorgen voor een dilemma.
4.3 Wettelijk kader
Geen wettelijke verplichting in Nederland
De Wet Publieke Gezondheid (WPG) regelt in Nederland de organisatie van de openbare gezondheidszorg en de bestrijding van infectieziekten. In de WPG is bepaald welke infectieziekten meldingsplichtig zijn. Bij meldingsplichtige ziekten kunnen in verschillende mate dwingende maatregelen opgelegd worden, zoals gedwongen isolatie/thuisisolatie of een verbod op de beroepsuitoefening. Dit heeft tot doel het beschermen van de volksgezondheid. Soa’s (met uitzondering van mpox, hepatitis B en hepatitis C) zijn niet meldingsplichtig. Daarnaast is het bij soa’s (inclusief mpox, hepatitis B en hepatitis C) wettelijk niet verplicht om sekspartners in te lichten. De keuze voor vrijwilligheid van partnernotificatie heeft in Nederland de volgende redenen.
- Men zou (mogelijk) bij een wettelijke verplichting minder snel en in mindere mate soa-onderzoek laten verrichten.
- Personen met een mogelijk risico op soa’s zouden bij een wettelijke verplichting langer met klachten blijven rondlopen en hierdoor meer mensen kunnen infecteren.
- Het aantal anonieme sekscontacten zou bij een wettelijke verplichting waarschijnlijk toenemen.
Medisch beroepsgeheim
Bij partnernotificatie uitgevoerd door de professional is toestemming van de indexcliënt nodig. Professionals die betrokken zijn bij partnernotificatie hebben een medisch beroepsgeheim. De geheimhoudingsplicht is in diverse wetten verankerd (WBGO, Wet BIG en Wetboek van Strafrecht).
Bij het overwegen van partnernotificatie zonder toestemming van de indexcliënt wordt altijd een afweging gemaakt tussen de bescherming van de privacy van de indexcliënt, het beroepsgeheim van de professional en het belang van het inlichten van sekspartners die risico hebben gelopen op een soa (Adler, 2004). De uitkomst van die afweging zal per situatie verschillen.
In enkele zorgvuldig bepaalde situaties is het mogelijk om als arts het medisch beroepsgeheim te doorbreken. Volgens de KNMG-richtlijn Omgaan met medische gegevens (KNMG 2022) is een van die situaties een conflict van plichten. In zo’n situatie kan door het doorbreken van de zwijgplicht ernstige schade bij een ander voorkomen worden. Hiervan kan sprake zijn wanneer door een soa van de indexcliënt een derde (d.w.z. iemand anders dan de sekspartner) mogelijk ernstige schade oploopt, bijvoorbeeld wanneer de sekspartner in verwachting is of een pasgeboren kind heeft. De belangen van het ongeboren of pasgeboren kind (dat borstvoeding krijgt) staan dan voorop. Maar ook in deze gevallen is het inlichten van sekspartners zonder toestemming van de indexcliënt een allerlaatste middel. Het doorbreken van het medisch beroepsgeheim kan alleen weloverwogen en goed gedocumenteerd gedaan worden. Een belangrijke voorwaarde voor het doorbreken van het beroepsgeheim is volgens de KNMG dat je de keuze tot doorbreking moet kunnen motiveren. Zo moet er geen andere manier zijn om schade bij de ander te voorkomen en het moet vrijwel zeker zijn dat het doorbreken van het beroepsgeheim de schade verminderd of voorkomt. Het informeren van de indexcliënt over het doorbreken van het beroepsgeheim blijft aangewezen.
Geen strafrechtelijke vervolging bij transmissie van hiv
Het testen op hiv is van belang om behandeld te kunnen worden. Strafrechtelijke vervolging van mensen die anderen geïnfecteerd hebben, zou kunnen zorgen voor een weerstand tegen het testen op hiv. De Hoge Raad heeft begin 2005 bepaald dat er geen reden is voor vervolging van iemand met hiv als bij seks zonder condoom de sekspartner niet is geïnfecteerd (HR 02659/03, 18 januari 2005). Daarnaast heeft de Hoge Raad in 2007 bepaald dat er ook geen sprake is van een strafbaar feit als overdracht van hiv wel heeft plaatsgevonden (HR, LJN AY 9659, 02965/05, 20 februari 2007). Met andere woorden: er is geen juridische grond voor strafrechtelijke vervolging bij seksueel contact door iemand met hiv.
Samenvatting hoofdstuk 4
Partnernotificatie berust in Nederland op vrijwilligheid. De professional heeft een maximale inspanningsverplichting, maar kan vanwege het medisch beroepsgeheim geen partnernotificatie uitvoeren zonder toestemming van de indexcliënt.
Het medisch beroepsgeheim doorbreken kan alleen in uitzonderlijke gevallen, zoals bij het risico op ernstig schaden van een ongeboren of pasgeboren kind. Overleg altijd eerst binnen je eigen team, met een collega elders in het land of met een ter zake kundig jurist. Het medisch beroepsgeheim doorbreken moet altijd weloverwogen en goed gedocumenteerd worden en is in alle gevallen het allerlaatste middel. Het is aangewezen dat de indexcliënt hierover geïnformeerd wordt.
Bijlagen
Bijlage 1. Het agendaformulier
Het agendaformulier wordt gebruikt als meerdere thema’s besproken moeten worden. Het doel van het agendaformulier is om samen met de indexcliënt een gespreksagenda op te stellen en deze te visualiseren. Dit kan een hulpmiddel zijn voor zowel de professional als de indexcliënt om tijdens het consult structuur aan te brengen. Het agendaformulier bestaat uit themaballonen die je samen met de indexcliënt invult. Hieronder is een voorbeeld van een agendaformulier weergegeven.
Bijlage 2. Vrije associatie
Een manier om sekspartners te inventariseren is met vrije associatie. Het doel is om de indexcliënt zoveel mogelijk sekspartners te laten benoemen. Dit gaat als volgt.
- Nodig de indexcliënt actief uit alle sekspartners te benoemen met wie seksueel contact is geweest binnen het tijdsbestek passend bij de desbetreffende soa.
- Leg uit dat het om alle sekspartners gaat, dus ook die volgens de indexcliënt anoniem zijn of met wie de indexcliënt aangeeft seks met condoom te hebben gehad.
- Spreek af de echte namen te noemen. Als de indexcliënt de naam van een sekspartner niet weet, dan spreken jullie af de eerste letter van het geslacht of de locatie van de (seks)ontmoeting in combinatie met een nummer te gebruiken.
- Moedig de indexcliënt aan met non-verbaal gedrag: rustige ontspannen houding, lichtelijk achterover zittend, knikken als teken van aanmoediging.
- Moedig de indexcliënt aan door vragen als: ‘Kun je nog meer partners benoemen?’ en ‘Denk nog eens goed na, herinner je je nog andere sekspartners?’
- Als er bij de indexcliënt geen sekspartners meer opkomen, lees je de tot dusver opgestelde lijst met sekspartners langzaam op. Door het oplezen van sekspartners kunnen vergeten sekspartners weer naar boven komen.
- Stel dan de vraag of er toch nog andere sekspartners zijn die in gedachten opkomen. Als de indexcliënt twijfelt, kan de locatielijst ondersteuning bieden om sekspartners te herinneren.
- Stel samen met de indexcliënt de lijst met sekspartners vast.
Bijlage 3. De locatielijst
De locatielijst is een algemene lijst met locaties waar mensen elkaar mogelijk kunnen ontmoeten om afspraken voor seks te maken of seks te hebben. Per regio kunnen deze locaties verschillen en dus gespecificeerd worden. Het wordt aanbevolen om een eigen locatielijst te maken voor je regio (met bijvoorbeeld regionale clubs en locaties). Ook landelijk of internationaal veel bezochte locaties kunnen op deze lijst geplaatst worden. Daarmee wordt de lijst ook interessant voor netwerknotificatie.
Het inzetten van de locatielijst gaat als volgt.
- Leg uit dat het met elkaar doornemen van een lijst met locaties waar sekspartners elkaar kunnen ontmoeten en/of seks hebben, kan helpen in het herinneren van sekspartners.
- Vraag toestemming aan de indexcliënt om deze locatielijst te gebruiken.
- Lees de locaties op en sta stil bij elke genoemde locatie. Vraag of de indexcliënt daar een sekspartner heeft ontmoet en/of seks heeft gehad.
- Geef de sekspartners een naam, zoals besproken in bijlage 2 Vrije associatie.
| Locatie | Namen, aantallen, etc. |
|---|---|
| Je woning | |
| De woning van een vriend | |
| De woning van je partner | |
| De woning van familie | |
| Iemand anders’ woning | |
| Auto/Vrachtauto | |
| Feestje/verjaardag | |
| Hotel | |
| Andere stad of dorp | |
| Nachtclub/discotheek | |
| Restaurant | |
| Werk | |
| Bar/kroeg/terras | |
| Cruiseplekken: park/duinen/banen | |
| School/opleiding/cursus | |
| Internet/chatsite/datingsite | |
| Op straat | |
| Grote dansfeesten | |
| Centrum van de stad | |
| Gevangenis | |
| Concert | |
| Trein/vliegtuig/bus | |
| Festival | |
| Homosauna | |
| Darkroom | |
| Parenclub | |
| Bordeel | |
| Vakantieplek | |
| Sportschool/gym | |
| Leerfeest/(groep)seksfeest/barebackparty | |
| Sekslijnen/0900 nummers | |
| Seksbioscoop | |
| Pick-up bar/ pick-up plek | |
| Ontmoetingsplek voor transseksuelen | |
| Openbaar toilet | |
| Anders |
Bijlage 4. Methoden van inlichten door de professional
Er zijn verschillende methoden om als professional de sekspartners in te lichten, zoals telefonisch, per sms, per mail of per post. In het verleden werden ook huisbezoeken gedaan, maar tegenwoordig gebeurt dit niet/nauwelijks meer. De voorkeur voor het in contact komen met sekspartners gaat uit naar telefonisch contact, zodat er meteen een afspraak kan worden gemaakt. De methode (telefonisch, post, sms, etc.) is sterk afhankelijk van de beschikbare contactgegevens van de sekspartners. Vraag aan de indexcliënt of er mogelijke beperkingen zijn voor het in contact komen met de sekspartners, zoals alleen mobiel bereikbaar zijn, alleen ’s avonds bereikbaar zijn of geen post willen ontvangen vanwege samenwonen met een vaste partner.
Telefonisch benaderen van sekspartner
Telefonisch benaderen omvat bellen of een sms versturen. Ga bij bellen als volgt te werk:
- Maak jezelf bekend zonder direct te vermelden van de GGD (Gemeentelijke gezondheidsdienst) te zijn.
- Controleer of je met de juiste persoon spreekt: naam, geboortedatum andere beschikbare gegevens.
- Ga na of de persoon vrijuit kan spreken en of het gelegen komt.
- Deel mee namens de GGD te bellen en leg uit waarom contact is opgenomen.
- Bespreek de informatie met de sekspartner en motiveer de sekspartner om een afspraak te maken bij de GGD.
Indien de sekspartner met bellen niet of moeilijk te bereiken is, kun je met een sms proberen de sekspartner te benaderen. Een sms is makkelijk te versturen en heeft een korte en duidelijke inhoud. Een belangrijk minpunt van een sms is dat niet meteen duidelijk is of de juiste persoon bereikt is.
Ga bij sms’en als volgt te werk:
- Geef in het sms-bericht een vast telefoonnummer door en de werkdagen waarop je gemakkelijk te bereiken bent.
- Noteer in het dossier dat een sms is verstuurd.
- Indien de sekspartner niet bereikbaar is via sms, neem dan schriftelijk contact op.
Schriftelijk benaderen van sekspartner
Schriftelijk contact opnemen kan zowel per mail, als per brief. E-mails zijn minder formeel dan brieven per post.
Bij het versturen van een e-mail is het belangrijk om aan de volgende punten te denken:
- Stuur een korte mail met een duidelijke inhoud.
- Vul altijd de onderwerpregel in en verstuur het bericht in gangbaar taalgebruik.
- Noteer in het dossier dat een e-mail is verstuurd.
Ga bij het versturen van een brief als volgt te werk:
- Gebruik bij voorkeur een blanco envelop (zonder logo van de GGD) voor het verzenden van de brief.
- Vraag in de brief of de persoon contact op wil nemen met de GGD.
- Indien de sekspartner niet binnen 14 dagen reageert: verzend een herhalingsbrief binnen 4 weken na de eerste melding.
- Indien de sekspartner niet reageert, vermeld dan in het dossier dat de GGD er niet in is geslaagd contact te leggen.
Bijlage 5. Proces partnermanagement
Klik op het figuur om een pdf-versie op groter formaat te downloaden.
Literatuur
- Adler, M., Bell, G., et al. (2004). The Manual for Sexual Health Advisors. Society of Sexual Health Advisors 2004. SSHA: 5-324.
- Althaus, C. L., Heijne, J. C., et al. (2012). Individual and population level effects of partner notification for Chlamydia trachomatis. PLoS One 7(12): e51438.
- Althaus, C. L., Heijne, J. C., et al. (2012). Towards more robust estimates of the transmissibility of Chlamydia trachomatis. Sex Transm Dis 39(5): 402-404.
- Althaus, C. L., Turner, K. M., et al. (2014). Effectiveness and cost-effectiveness of traditional and new partner notification technologies for curable sexually transmitted infections: observational study, systematic reviews and mathematical modelling. Health Technol Assess 18(2): 1-100, vii-viii.
- BASHH (British Association for Sexual Health and HIV) (2013). LGV (Lymphogranuloma venereum). Geraadpleegd 15-02-2023. bashh.org/guidelines.
- BASHH (British Association for Sexual Health and HIV) (2019). United Kingdom National Guideline for the Management of infection with Neisseria gonorrhoeae (2018). Geraadpleegd 15-02-2023. bashh.org/guidelines.
- Bezemer, D., Van Sighem, A., et al. (2010). Transmission networks of HIV-1 among men having sex with men in the Netherlands. AIDS 24(2): 271-282.
- Blaser, N., Wettstein, C., et al. (2014). Impact of viral load and the duration of primary infection on HIV transmission: systematic review and meta-analysis. AIDS 28(7): 1021-1029.
- Brewer, D.D. & Garrett, S.B. (2001). Evaluation of interviewing techniques to enhance recall of sexual and drug injection partners. Sex Transm Dis 28(11): 666-677.
- Brewer, D.D., Potterat, J.J., et al. (2005). Randomized trial of supplementary interviewing techniques to enhance recall of sexual partners in contact interviews. Sex Transm Dis 32(3): 189-193.
- CDC (Centers for Disease Control and Prevention) (2008). Recommendations for partner services programs for HIV infection, syphilis, gonorrhea, and chlamydial infection. MMWR (Morbidity and Mortality Weekly Report) Recomm Rep 57(RR-9): 1-83; quiz CE81-84.
- CDC (Centers for Disease Control and Prevention) (2021). Lymphogranuloma Venereum (LGV). Geraadpleegd 15-02-2023. cdc.gov/std/treatment-guidelines/lgv.htm.
- De Vrieze, N.H., van Rooijen, M., et al. (2013). Urethral lymphogranuloma venereum infections in men with anorectal lymphogranuloma venereum and their partners: the missing link in the current epidemic? Sex Transm Dis 40(8): 607-608.
- Del Romero, J., Castilla, J., et al. (2010). Combined antiretroviral treatment and heterosexual transmission of HIV-1: cross sectional and prospective cohort study. BMJ 340:c2205 doi:10.1136/bmj.c2205.
- Estcourt, C.S., Flowers, P., et al. (2022). Going beyond ‘regular and casual’: development of a classification of sexual partner types to enhance partner notification for STIs. Sex Transm Infect 98(2): 108-114.
- Estcourt, C.S., Stirrup, O., et al. (2022). Accelerated partner therapy contact tracing for people with chlamydia (LUSTRUM): a crossover cluster-randomised controlled trial. Lancet Public Health 7(10): e853-e865.
- Estcourt, C.S., Sutcliffe, L., et al. (2012). Can we improve partner notification rates through expedited partner therapy in the UK? Findings from an exploratory trial of Accelerated Partner Therapy (APT). Sex Transm Infect 88(1): 21-26.
- Garnett, G.P. & Bowden, F.J.(2000). Epidemiology and control and curable sexually transmitted diseases: opportunities and problems. Sex Transm Dis 27(10): 588-599.
- Golden, M.R., Hughes, J.P., et al. (2007). Evaluation of a population-based program of expedited partner therapy for gonorrhea and chlamydial infection. Sex Transm Dis 34(8): 598-603.
- Götz, H.M., Van Bergen, J., et al. (2018). [Chlamydia: a pill for the partner? Results of the PICC-UP project on patient-initiated partner therapy]. Ned Tijdschr Geneeskd 162.
- Götz, H.M., Van Rooijen, M.S., et al. (2014). Initial evaluation of use of an online partner notification tool for STI, called 'suggest a test': a cross sectional pilot study. Sex Transm Infect 90(3): 195-200.
- Grijsen, M.L., Steingrover, R., et al. (2012). No treatment versus 24 or 60 weeks of antiretroviral treatment during primary HIV infection: the randomized Primo-SHM trial. PLoS Med 9(3): e1001196.
- Kissinger, P., Brown, R., et al. (1998). Effectiveness of patient delivered partner medication for preventing recurrent Chlamydia trachomatis. Sex Transm Infect 74(5): 331-333.
- Kissinger, P., Mohammed, H., et al. (2005). Patient-delivered partner treatment for male urethritis: a randomized, controlled trial. Clin Infect Dis 41(5): 623- 629.
- KNMG (2022). Richtlijn Omgaan met medische gegevens. Geraadpleegd 17-04-2023. knmg.nl/advies-richtlijnen/knmg-publicaties/omgaan-met-medische-gegevens.
- KNMG (z.d.). Medisch beroepsgeheim doorbreken. Geraadpleegd 17-04-2023. knmg.nl/advies-richtlijnen/dossiers/beroepsgeheim-wat-is-het-medisch-beroepsgeheim/wanneer-doorbreken.
- LCI (Landelijke Coördinatie Infectieziektebestrijding)-RIVM (2015). Richtlijn Scabiës. Geraadpleegd 15-02-2023. lci.rivm.nl/richtlijnen/scabies.
- LCI-RIVM (2018). Draaiboek Consult seksuele gezondheid. Geraadpleegd 07-03-2023. lci.rivm.nl/draaiboeken/consult-seksuele-gezondheid.
- LeMessurier J., Traversy, G., et al (2018). Risk of sexual transmission of human immunodeficiency virus with antiretroviral therapy, suppressed viral load and condom use: a systematic review. CMAJ 190(46): E1350-E1360.
- Matser, A., Luu, N., et al. (2013). Higher Chlamydia trachomatis prevalence in ethnic minorities does not always reflect higher sexual risk behaviour. PLoS One 8(6): e67287.
- Mimiaga, M.J., Reisner, S.L., et al. (2009). Partner Notification After STD and HIV Exposures and Infections: Knowledge, Attitudes, and Experiences of Massachusetts Men Who Have Sex with Men. Public Health Reports 124: 111- 119.
- Op de Coul, E.L.M., Götz, H.M., et al. (2012). Who participates in the Dutch Chlamydia screening? A study on demographic and behavioral correlates of participation and positivity. Sex Transm Dis. 39(2): 97 – 103.
- Op de Coul, E.L.M. (2013). Partnerwaarschuwing bij SOA/HIV in Nederland: stand van zaken bij soa-centra en aanbevelingen. RIVM (Rijksinstituut voor Volksgezondheid en Milieu) Briefrapport Den Haag, Rijksinstituut voor Volksgezondheid en Milieu.
- Oud, E. V., De Vrieze, N., et al. (2014). Pitfalls in the diagnosis and management of inguinal lymphogranuloma venereum: important lessons from a case series. Sex Transm Infect in press
- Prins, H.A.B., Rokx, C., et al. (2023). HIV transmission among acutely infected participants of a Dutch cohort study 2015–2021 is not associated with large, clustered outbreaks. AIDS 37(2):299-303.
- Seksueel Overdraagbare Aandoeningen Multidisciplinaire Richtlijn Werkgroep (SOA MDR) (2023). Seksueel Overdraagbare Aandoeningen Multidisciplinaire richtlijn 2023. Conceptversies geraadpleegd maart, juni en november 2023.
- Shiely, F., Hayes, K., et al. (2010). Expedited partner therapy: a robust intervention. Sex Transm Dis 37(10): 602-607.
- Spijker, R. (2013). Hoeveel partners zei je?! Partnerwaarschuwing bij soa: een intensieve training voor sociaal-verpleegkundigen. Soa Aids Nederland. Amsterdam.
- Van Aar, F., van Benthem, B.H.B., et al. (2018). STIs in sex partners notified for chlamydia exposure: implications for expedited partner therapy. Sex Transm Infect 94(8): 619-621.
- Van Aar, F., Schreuder, I., et al. (2012). Current practices of partner notification among MSM (mannen die seks hebben met mannen) with HIV, gonorrhoea and syphilis in the Netherlands: an urgent need for improvement. BMC Infectious Diseases 12/114(147): 1-2334.
- Van Opstal, S.E.M., Van der Zwan, J.S., et al. (2018). Late Presentation of HIV Infection in the Netherlands: Reasons for Late Diagnoses and Impact on Vocational Functioning. AIDS and Behavior 22(8): 2593-2603.
- Ward, H. & Bell, G. (2014). Partner notification. Medicine 42(6):314-317.
- White, J., O'Farrell, N., et al. (2013). 2013 UK National Guideline for the management of lymphogranuloma venereum: Clinical Effectiveness Group of the British Association for Sexual Health and HIV (CEG/BASHH) Guideline development group. Int J STD AIDS 24(8): 593-601.
- Wilson, T. E., Hogben, M., et al. (2009). A randomized controlled trial for reducing risks for sexually transmitted infections through enhanced patient- based partner notification. Am J Public Health 99 Suppl 1: S104-110.