Personen met hiv vaccineren binnen het Vaccinatieprogramma hepatitis B-risicogroepen
Bijlage bij het LCI-draaiboek Hepatitis B-vaccinatieprogramma risicogroepen | versie 1 juli 2024 (zie versiebeheer onderaan)
1. Inleiding
Uit literatuurstudies blijkt dat het vaccineren van personen met hiv tegen hepatitis B niet altijd effectief is als dit wordt gedaan met een enkele dosis vaccin – in het geval van het Vaccinatieprogramma voor hepatitis B-risicogroepen HBvaxPRO 10 µg/ml of Engerix-B 20 µg/ml (Kim 2009, Flynn 2011, Potsch 2010, Launay 2011). Daarnaast blijkt het resultaat van de vaccinatie afhankelijk te zijn van het aantal CD4-cellen en de hoogte van de virale load (Rey 2000, Fonseca 2005, Ungulkraiwit 2007, Kim 2008, Cornejo-Juarez 2006, Pasricha 2006, Veiga 2006, Cruciani 2009, Tedaldi 2004, Landrum 2009, de Vries-Sluijs 2011).
Personen met hiv worden gevaccineerd in het hiv-behandelcentrum of bij de GGD. Het vaccinatieschema voor personen met hiv die binnen de risicogroepen van het HBV-vaccinatieprogramma vallen – mannen die seks hebben met mannen (MSM) en sekswerkers – wijkt niet af van het reguliere vaccinatieschema. Het startmoment van de hepatitis B-vaccinatie, de hoeveelheid vaccin, de uitvoerende organisatie en de noodzaak tot titerbepaling wijken echter af van de binnen het programma gebruikelijke routine.
2. Beleid dubbele dosis hepatitis B-vaccinatie hivpositieve MSM en sekswerkers
2.1 Startmoment vaccinatie
Uit diverse studies blijkt dat voor een optimaal vaccinatieresultaat het aantal CD4-cellen mede bepalend is voor het moment waarop met vaccineren tegen hepatitis B gestart dient te worden (Potsch 2010, Landrum 2009, de Vries-Sluijs 2011, de Vries-Sluijs 2008). Tevens blijkt uit de literatuur dat de respons mede afhankelijk is van de virale load op het moment van vaccineren (Fonseca 2005, Landrum 2009). Na start van combinatie-antiretrovirale-therapie (cART) stijgt het aantal CD4-cellen langzaam en daalt de virale load snel. Hieronder is in het kort weergegeven bij welke situatie een hepatitis-B vaccinatie overwogen kan worden.
|
CD4 ≥ 350 cellen/mm³
CD4 < 350 cellen/mm³*
*NB: Als de persoon een hoog risico loopt op hepatitis B, kan de hivbehandelaar overwegen om toch te starten met vaccineren. |
2.2 Dubbele dosis hepatitis B-vaccin bij personen met hiv
Personen met hiv (MSM, sekswerkers en transpersonen die onder de doelgroep MSM of sekswerker vallen, zie paragraaf 4.4 over geslacht in het draaiboek) worden binnen het Vaccinatieprogramma hepatitis B-risicogroepen gevaccineerd met een dubbele dosis hepatitis B-vaccin. Dit betekent dat ze per vaccinatiemoment twee injecties hepatitis B-vaccin* krijgen toegediend. Deze twee injecties worden bij voorkeur in twee verschillende spiergroepen gezet. De vaccinatie wordt gegeven op 0, 1 en 6 maanden.
Bij personen met een CD4-aantal > 500/mm³ is er goede respons beschreven op een versneld vaccinatieschema (0, 1, 3 weken t.o.v. 0, 1, 6 maanden). Als er zorgen zijn over het nakomen van de vaccinatieafspraken is voor personen met een CD4 aantal > 500/mm³-een verkort schema te overwegen, voor meer informatie zie Hepatitis A en B - Richtlijnen HIV (nvhb.nl). In de praktijk is dit alleen van toepassing bij een contra-indicatie voor een combinatie van hiv-behandeling zonder tenofovirdisoproxil of tenofoviralafenamide (TDF of TAF). Geadviseerd wordt om een eventueel versneld schema te bespreken met de hiv-behandelaar.
Op dit moment worden vanuit het vaccinatieprogramma alleen het hepatitis B-vaccin en de HBV-component uit Twinrix vergoed. De hepatitis A-component wordt door de ontvanger betaald.
Er is ook een HBvaxPRO-vaccin op de markt dat een dubbele dosis, namelijk 40µg, HBsAg bevat in één ampul. Dit vaccin wordt echter niet vergoed vanuit het HBV-programma.
Naar de duur van de bescherming van het hepatitis B-vaccin bij personen met hiv is momenteel nog onvoldoende onderzoek gedaan om hierover een uitspraak te kunnen doen (Farooq 2019).
* De afgelopen jaren werden voor het HBV-programma perioden Engerix-B 20µg en perioden HBVaxPro 10 µg gebruikt, dit was afhankelijk van beschikbaarheid en aanbestedingen. De vaccins HBvaxPRO en Engerix-B zijn met elkaar uitwisselbaar. Dit betekent dat een vaccinatieschema dat gestart is met Engerix-B vervolgd kan worden met HBvaxPRo en vice versa. Ook hebben beide vaccins dezelfde biologische effectiviteit.
2.3 Uitvoering vaccinatie
De indicatiestelling van hepatitis B-vaccinatie kan gedaan worden door zowel de hivbehandelaar als door de zorgverlener van de GGD (oftewel: de arts seksuele gezondheid van de GGD óf een verpleegkundige die onder supervisie van deze arts werkt). Indien het CD4-getal onbekend is bij de GGD, verwijst de zorgverlener van de GGD voor vaccinatie naar de hivbehandelaar. Afhankelijk van regionale afspraken tussen hivbehandelaren en GGD kan de hivbehandelaar:
- zelf het hepatitis B-vaccin geven (in geval van samenwerking als regionaal partner met de GGD)
OF - de persoon met hiv doorverwijzen naar de GGD voor vaccinatie.
2.4 Titerbepaling
Vanwege de mogelijke lage respons op de vaccinatiereeks is het belangrijk dat personen met hiv 4 tot 8 weken na de derde dubbele dosis een titerbepaling laten doen. Het advies voor post-vaccinatie-titerbepaling wordt gegeven door degene die vaccineert, de uitvoering kan gedaan worden door zowel de GGD als het hivbehandelcentrum. Deze titerbepaling wordt niet vergoed door het Vaccinatieprogramma hepatitis B-risicogroepen.
2.5 Non-responders
Indien een persoon met hiv het vaccinatieschema met een dubbele dosis HBV-vaccin voltooid heeft en de anti-HBs titer onder de 10 IE/l is, wordt de persoon beschouwd als non-responder en komt deze in aanmerking voor revaccinatie (vergoed door het Vaccinatieprogramma hepatitis B-risicogroepen).
Bij een non-respons wordt ook voor personen met hiv geadviseerd het beleid te volgen conform de bijlage Hepatitis B non-responders. Hierbij wordt aanbevolen de anti-HBs-titer te kwantificeren om een onderscheid te maken tussen een poor-responder en zero-responder. Afhankelijk van de hoeveelheid anti-HBs kan gekozen worden voor een aangepast revaccinatieschema en kan de werkwijze potentieel dosisbesparend zijn (zie stroomschema 1a en 1b). Voor personen met hiv geldt bij elke revaccinatie een dubbele dosis.
Indien hierna sprake is van een persisterende non-respons, kan overwogen worden om verder te vaccineren. Vaccinatie van persisterende non-responders wordt echter niet vergoed vanuit het Vaccinatieprogramma hepatitis B-risicogroepen. Revaccinatie van non-responders met Fendrix heeft een hoog slagingspercentage, onafhankelijk van het CD4-getal (Machiels 2019). Ook kan een dubbele dosis Twinrix (maand 0, 1, 6) een goede respons geven bij non-responders. Dit kan overwogen worden bij personen met een persisterende non-respons met negatieve HAV-serologie en die ook hepatitis A-vaccinatie willen ontvangen (Cardell 2008). Een andere optie is een TDF of TAF bevattend cART-regime te handhaven als hiv-behandeling gezien dit bescherming biedt tegen infectie met HBV (Heuft 2014).
Beleid voor non-responders uitgesplitst naar zero-responders (schema 1a) en poor-responders (schema 1b).
DL: detectielimiet (van de betreffende anti-HBstest).
Voor personen met hiv geldt voor elke revaccinatie een dubbele dosis.
Indien de titerhoogte onder de 10 IU/l niet bekend is, dient het revaccinatieschema van de zero-responder gevolgd te worden.
2.6 Beleid hepatitis A-vaccinatie
Meer dan de helft van de MSM met hiv heeft antistoffen tegen hepatitis A (de Vries-Sluijs 2008, SHM 2022). Indien de persoon met hiv graag een hepatitis A-vaccinatie wil ontvangen, is aan te raden om vooraf een anti-HAV-IgG-bepaling te doen (via hivbehandelaar of eigen kosten client). Als blijkt dat de persoon nog niet beschermd is tegen hepatitis A, kan naast de dubbele dosis hepatitis B-vaccin ook een enkele dosis hepatitis A-vaccin worden gegeven op maanden 0 en 6. Eventueel kan dit ook met Twinrix gegeven worden (Twinrix en hepatitis B-vaccin op 0, 1 en 6 maanden). Toepassing van een dubbele dosis Twinrix is in de groep hiv-geïnfecteerden niet geïndiceerd omdat een dubbele dosis hepatitis A-vaccin niet noodzakelijk is voor bescherming tegen hepatitis A (eventueel tegen hepatitis B bij persisterende non-respons, zie 2.5). De hepatitis A-vaccinatie wordt niet vergoed vanuit het Vaccinatieprogramma hepatitis B-risicogroepen.
3. Praktische uitvoering
3.1 Bekend hivpositief, hepatitis B-status onbekend
Als een HBV-vaccinatie-indicatie wordt gesteld, is hepatitis B-serologie (anti-HBc, indien positief aanvullend HBsAg) vooraf nodig om een actieve of doorgemaakte infectie uit te sluiten. Op de GGD-locatie kan wegens logistieke redenen de bloedafname en toediening van de vaccinatie tijdens hetzelfde consult plaatsvinden.
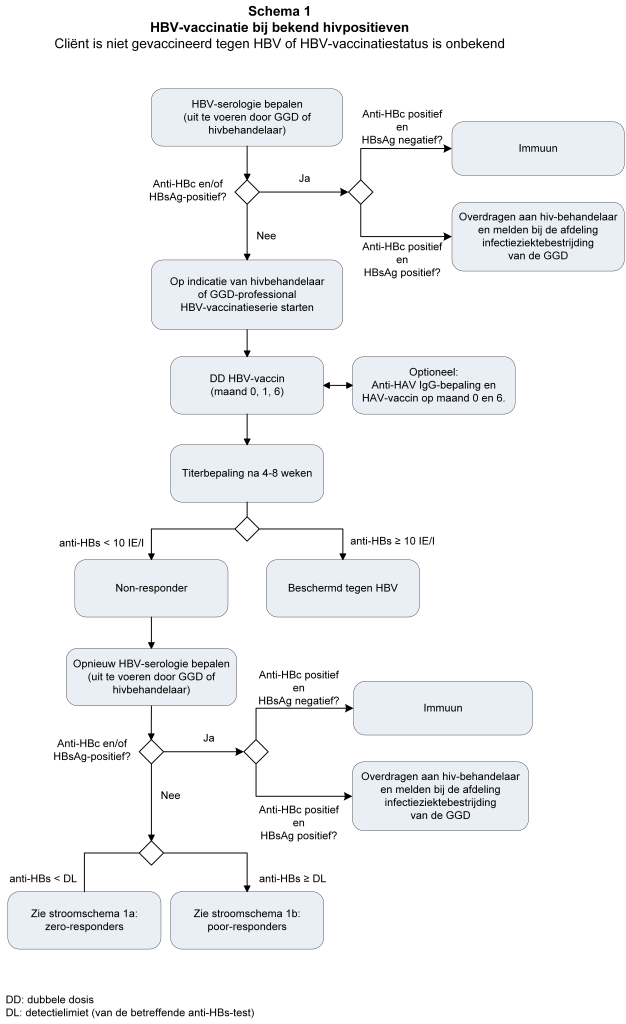
3.1a Schema 1: hivpositief, nooit hepatitis B-vaccinatieserie gehad of HBV-vaccinatiestatus onbekend
- Dubbele dosis hepatitis B-vaccin op maanden 0, 1, 6. Titerbepaling 4-8 weken na 3e dubbele dosis;
- anti-HBs ≥ 10 IE/l: cliënt is beschermd;
- anti-HBs < 10 IE/l: er is sprake van een ‘non-respons’. Bepaal anti-HBc en HBsAg (cliënt kan tussen de vaccinaties in geïnfecteerd zijn);
- Anti-HBc en/of HBsAg positief:
- anti-HBc positief en HBsAg negatief: cliënt is immuun;
- anti-HBc positief en HBsAg positief: cliënt overdragen aan hiv-behandelaar en melden bij de afdeling infectieziektebestrijding van de GGD.
- Anti-HBc en HBsAg negatief: ga na of de titer gekwantificeerd is (als de titer niet gekwantificeerd is, volg dan het beleid van zero-respons).
- Titer < detectiegrens (‘zero-respons’): geef via versneld schema (maand 0, 1 en 2) nogmaals een dubbele dosis.
- Titer ≥ detectiegrens maar < 10 IE/l ('poor-respons'): geef 1 revaccinatie met een dubbele dosis waarna titerbepaling na 4-8 weken. Indien de titer < 10 IE/l blijft, geef alsnog 2 revaccinaties met telkens 1 maand ertussen, waarna titerbepaling na 4-8 weken.
- Titerbepaling: 4-8 weken na 6e dubbele dosis: indien de titer nog steeds < 10 IE/l is, zal de persoon met hiv worden meegedeeld dat die niet beschermd is tegen hepatitis B. Voor opties bij persisterende non-respons, zie paragraaf 2.5 Non-responders.
- Anti-HBc en/of HBsAg positief:
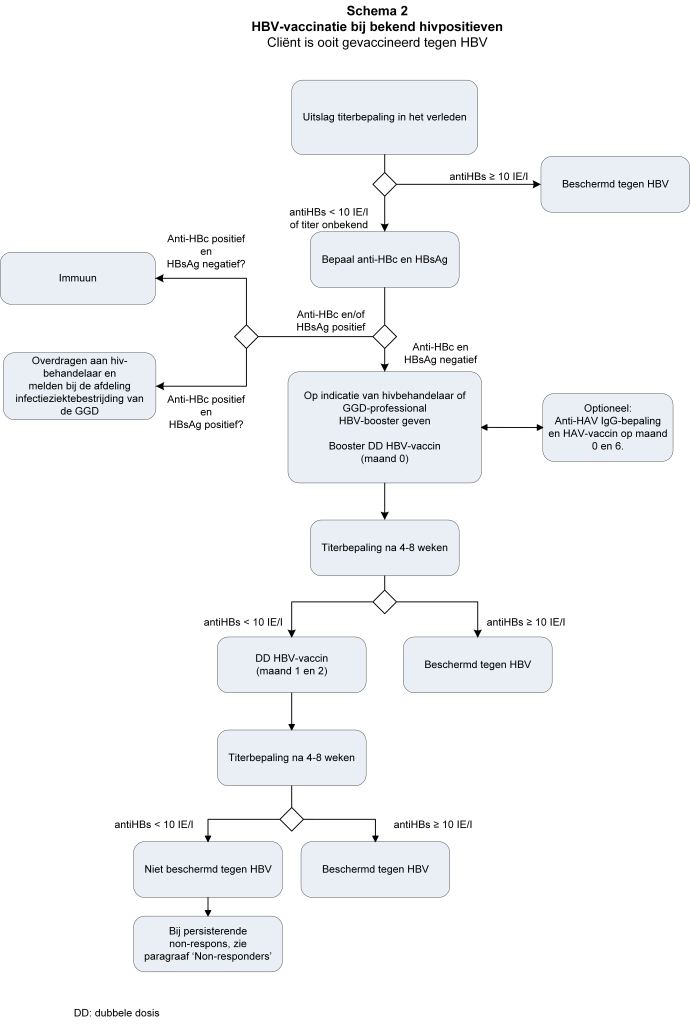
3.1b Schema 2: hivpositief, ooit hepatitis B-vaccinatie serie gehad, mogelijk onvolledig*
- Anti-HBs in het verleden ≥ 10 IE/l: cliënt is beschermd.
- Anti-HBs in het verleden < 10 IE/l of onbekend: anti-HBc en HBsAg bepalen (cliënt kan tussen de vaccinaties in geïnfecteerd zijn);
- Anti-HBc en/of HBsAg positief:
- anti-HBc positief en HBsAg negatief: cliënt is immuun;
- anti-HBc positief en HBsAg positief: cliënt overdragen aan hiv-behandelaar en melden bij de afdeling infectieziektebestrijding van de GGD.
- Anti-HBc en HBsAg negatief: cliënt krijgt een booster met dubbele dosis hepatitis B-vaccinatie. Titerbepaling 4-8 weken na dubbele dosis:
- anti-HBs ≥ 10 IE/l: cliënt is beschermd;
- anti-HBs < 10 IE/l: er is sprake van een ‘non-respons’; geef nogmaals een dubbele dosis op maand 1 en 2. Na de 3e dubbele dosis: 2e titerbepaling na 4-8 weken:
- anti-HBs ≥ 10 IE/l: de cliënt is beschermd;
- Indien de titer nog steeds < 10 IE/l is, zal de persoon met hiv worden meegedeeld dat die niet beschermd is tegen hepatitis B. Voor opties bij persisterende non-respons, zie paragraaf 2.5 Non-responders.
- Anti-HBc en/of HBsAg positief:
* Ga bij voorkeur uit van bestaande documentatie van eerder gegeven vaccinaties. Indien er maar één vaccinatie gegeven is, wordt een volledige serie geadviseerd conform Schema 1. Bij twee gegeven vaccinaties in het verleden is één booster geadviseerd conform bovenstaand schema.
Mensen met hiv die al een volledige vaccinatieserie met een enkele dosis HBV-vaccin gehad hebben (voor of na vaststelling van de hiv-infectie), hoeven niet nogmaals gevaccineerd te worden als er destijds een titerbepaling is gedaan en deze voldoende was (anti-HBs ≥ 10 IE/l). Er zijn geen aanwijzingen dat een volledige serie met een enkele dosis bij personen met hiv een andere beschermingsduur geeft dan een dubbele dosis. Als er geen titerbepaling is gedaan na een volledige serie met een enkele dosis HBV-vaccin, of de titer was onvoldoende, dan dient schema 2 gevolgd te worden.
Indien een booster wordt gegeven na een volledige vaccinatieserie in het verleden waarbij geen titerbepaling heeft plaatsgevonden, is dit op eigen kosten van de cliënt.
3.2 Hivstatus onbekend, hepatitis B-status onbekend
Indien de hivstatus van de cliënt onbekend is op de soapolikliniek van de GGD, wordt een hivtest aangeboden. Er kan gekozen worden voor een hivsneltest die tijdens het eerste consult al direct een resultaat geeft.
Wanneer de cliënt niet op hiv getest wil worden, zal die gevaccineerd worden tegen hepatitis B alsof deze persoon hivnegatief is. Aan de cliënt moet duidelijk uitgelegd worden dat er een grote kans is dat de vaccinatie niet zal aanslaan als die hivpositief is.
Indien de uitslag van de hivtest niet direct bekend is tijdens het eerste consult, kan in afwachting daarvan overwogen worden om al een enkele dosis hepatitis B-vaccinatie toe te dienen. Indien de hivtest later positief blijkt, dient er overgegaan te worden naar een dubbeledosisschema (0, 1 en 6 maanden). Dit kan in overleg met de toekomstige hivbehandelaar gedaan worden op de GGD of op de hivpolikliniek, afhankelijk van de regionale afspraken. De eerste enkele dosis die de cliënt heeft ontvangen, moet als niet gegeven worden beschouwd.
3.3 Vaccineren tijdens outreach-acties
Optimale individuele zorg is niet op elke plek mogelijk en bij een moeilijk te bereiken doelgroep wegen de voordelen van een vaccinatie tijdens een outreach-activiteit op tegen de nadelen van een minder optimaal inhoudelijk beleid. Het toedienen van een vaccinatie kan weinig kwaad; de effectiviteit is in sommige gevallen helaas sub-optimaal. Voor de outreach-acties heeft dan ook het toedienen van de eerste vaccinatie prioriteit. Tijdens outreach-acties kan actief naar de hivstatus van cliënten worden gevraagd. Cliënten worden er mondeling van op de hoogte gebracht dat de vaccinatie mogelijk niet goed werkt als ze hivpositief zijn.
Na deze uitleg kan de cliënt alsnog uit zichzelf aangeven dat die hivpositief is. In dat geval is het niet verstandig om deze persoon tijdens de outreach-actie te vaccineren, maar is het beter om door te verwijzen naar de eigen hivbehandelaar of een aparte afspraak te maken bij de GGD.
3.4 Registratie
Indien een dubbele vaccinatie wordt gegeven aan een persoon met hiv, moet dit geregistreerd worden in het landelijk registratiesysteem.
Literatuur
- Excellent response rate to a double dose of the combined hepatitis A and B vaccine in previous nonresponders to hepatitis B vaccine. J Infect Dis. 2008 Aug 1;198(3):299-304. doi: 10.1086/589722.
- Cornejo-Juarez, P., et al., Randomized controlled trial of Hepatitis B virus vaccine in HIV-1-infected patients comparing two different doses. AIDS Res Ther, 2006. 3: p. 9.
- Cruciani, M., et al., Serologic response to hepatitis B vaccine with high dose and increasing number of injections in HIV infected adult patients. Vaccine, 2009. 27(1): p. 17-22.
- Farooq PD, Sherman KE. Hepatitis B Vaccination and Waning Hepatitis B Immunity in Persons Living with HIV. Curr HIV/AIDS Rep. 2019 Oct;16(5):395-403. doi: 10.1007/s11904-019-00461-6. PMID: 31468298.
- Flynn, P.M., et al., Hepatitis B vaccination in HIV-infected youth: a randomized trial of three regimens. J Acquir Immune Defic Syndr, 2011. 56(4): p. 325-32.
- Fonseca, M.O., et al., Randomized trial of recombinant hepatitis B vaccine in HIV-infected adult patients comparing a standard dose to a double dose. Vaccine, 2005. 23(22): p. 2902-8.
- Heuft, M.M., et al., Protective effect of hepatitis B virus-active antiretroviral therapy against primary hepatitis B virus infection. AIDS. 2014 Apr 24;28(7):999-1005. doi: 10.1097/QAD.0000000000000180. PMID: 24685742.
- Kim, H.N., et al., Independent clinical predictors of impaired response to hepatitis B vaccination in HIV-infected persons. Int J STD AIDS, 2008. 19(9): p. 600-4.
- Kim, H.N., et al., Hepatitis B vaccination in HIV-infected adults: current evidence, recommendations and practical considerations. Int J STD AIDS, 2009. 20(9): p. 595-600.
- Landrum, M.L., et al., Hepatitis B vaccine responses in a large U.S. military cohort of HIVinfected individuals: another benefit of HAART in those with preserved CD4 count. Vaccine, 2009. 27(34): p. 4731-8.
- Launay, O., et al., Safety and immunogenicity of 4 intramuscular double doses and 4 intradermal low doses vs standard hepatitis B vaccine regimen in adults with HIV-1: a randomized controlled trial. JAMA, 2011. 305(14): p. 1432-40.
- Vaccination with Fendrix of prior nonresponding patients with HIV has a high success rate. AIDS. 2019 Mar 1;33(3):503-507. doi: 10.1097/QAD.0000000000002085.
- Pasricha, N., et al., Immune responses in patients with HIV infection after vaccination with recombinant Hepatitis B virus vaccine. BMC Infect Dis, 2006. 6: p. 65.
- Potsch, D.V., et al., High rates of serological response to a modified hepatitis B vaccination schedule in HIV-infected adults subjects. Vaccine, 2010. 28(6): p. 1447-50.
- Rey, D., et al., Increasing the number of hepatitis B vaccine injections augments anti-HBs response rate in HIV-infected patients. Effects on HIV-1 viral load. Vaccine, 2000. 18(13): p.1161-5.
- Tedaldi, E.M., et al., Hepatitis A and B vaccination practices for ambulatory patients infected with HIV. Clin Infect Dis, 2004. 38(10): p. 1478-84.
- Ungulkraiwit, P., et al., Factors for predicting successful immune response to hepatitis B vaccination in HIV-1 infected patients. Southeast Asian J Trop Med Public Health, 2007. 38(4): p. 680-5.
- Veiga, A.P., J. Casseb, and A.J. Duarte, Humoral response to hepatitis B vaccination and its relationship with T CD45RA+ (naive) and CD45RO+ (memory) subsets in HIV-1-infected subjects. Vaccine, 2006. 24(49-50): p. 7124-8.
- de Vries-Sluijs, T.E., et al., A randomized controlled study of accelerated versus standard hepatitis B vaccination in HIV-positive patients. J Infect Dis, 2011. 203(7): p. 984-91.
- de Vries-Sluijs, T.E., et al., A prospective open study of the efficacy of high-dose recombinant hepatitis B rechallenge vaccination in HIV-infected patients. J Infect Dis, 2008. 197(2): p. 292-4.
Versiebeheer
Vaststelling LOI: 16 april 2024. Concept gepubliceerd: 22 mei 2024. Vaststelling LOI-seksuele gezondheid: 25 juni 2024. Publicatie definitief vastgestelde herziening: 1 juli 2024.
Wijzigingen
- 24 juli 2024:
- Stroomschema 1 aangepast: bij anti-HBs < 10 IE/l na een volledige vaccinatieserie wordt opnieuw hepatitis B-serologie geadviseerd om een eventuele tussentijdse infectie uit te sluiten.
- Toevoeging: indien een booster wordt gegeven na een volledige vaccinatieserie in het verleden waarbij geen titerbepaling heeft plaatsgevonden, is dit op eigen kosten van de cliënt.
- 1 juli 2024: Publicatie herziening. Zie 22 mei 2024 voor nieuw en anders t.o.v. de vorige versie.
- 29 mei 2024: Teksten bij stroomschema's zijn verbeterd (geen inhoudelijke wijziging).
- 22 mei 2024: Publicatie concept herziening. Nieuw of anders t.o.v. de vorige versie:
- Indicatiestelling voor HBV-vaccinatie kan zowel gedaan worden door de hivbehandelaar als de GGD-professional.
- Als er zorgen zijn over het nakomen van de vaccinatieafspraken (en een CD4 aantal > 500/mm³) kan een verkort schema overwogen worden (0, 1, 3 weken t.o.v. 0, 1, 6 maanden).
- Termijn titerbepaling gewijzigd naar 4-8 weken na dubbele dosis.
- Vaccinatiebeleid aangepast voor non-responders op HBV-vaccinatie. Bij non-responders kan onderscheid gemaakt worden tussen poor-responders en zero-responders. Het beleid van zero-responders is conform het eerdere beleid van non-responders (revaccinatie met een dubbele dosis hepatitis B-vaccin met een versneld schema op maanden 0, 1 en 2), bij een poor-responder wordt 1 revaccinatie met een dubbele dosis geadviseerd, waarna titercontrole, indien < 10 IE volgen alsnog 2 revaccinaties met telkens 1 maand ertussen waarna titercontrole. Opties beschreven bij persisterende non-respons (deze vaccinaties worden echter niet vergoed).
- Schema’s ‘hiv-status onbekend’ verwijderd en beleid beschreven in paragraaf 3.2.
- Werkwijze outreach-acties: cliënten worden er mondeling van op de hoogte gebracht dat de vaccinatie mogelijk niet goed werkt als ze hivpositief zijn. Verwijderd dat dit ook schriftelijk plaatsvindt.
- Toevoeging schema 2 dat bij voorkeur uitgegaan wordt van bestaande documentatie van eerder gegeven vaccinaties. Indien er maar één vaccinatie gegeven is, wordt een volledige serie geadviseerd conform Schema 1. Bij twee gegeven vaccinaties in het verleden is één booster geadviseerd conform Schema 2.
- Ook bij personen met hiv wordt uitgegaan van bescherming indien in het verleden (ook na vaststelling van de hivinfectie) een goede titer is bereikt na een volledige serie met een enkele dosis, daarbij toelichting gegeven.
- Schema 1 en 2 bij anti-HBcore- en/of HBsAg-positief in lijn gemaakt met het beleid in het draaiboek hepatitis B risicogroepen.